–ë–µ—Å–ø–ª–∞—Ç–Ω–∞—è –º–µ—Ç–æ–¥–∏—á–∫–∞ –ø–æ —Ç–æ–ø–æ–≥—Ä–∞—Ñ–∏–∏ —á–µ—Ä–µ–ø–∞
–ù–µ –∑–∞–ø—É—Ç–∞–π—Ç–µ—Å—å –≤ –∫–æ—Å—Ç—è—Ö, –æ—Ç–≤–µ—Ä—Å—Ç–∏—è—Ö –∏ –∫–∞–Ω–∞–ª–∞—Ö! –ù–∞—à–∞ –º–µ—Ç–æ–¥–∏—á–∫–∞ —Å–æ–¥–µ—Ä–∂–∏—Ç –í–°–Å, —á—Ç–æ –Ω—É–∂–Ω–æ –∑–Ω–∞—Ç—å –æ —Å—Ç—Ä–æ–µ–Ω–∏–∏ —á–µ—Ä–µ–ø–∞, —Å—Ç—Ä—É–∫—Ç—É—Ä–∏—Ä–æ–≤–∞–Ω–æ, –Ω–∞–≥–ª—è–¥–Ω–æ –∏ –ø–æ–Ω—è—Ç–Ω–æ. –ü–æ–ª—É—á–∏—Ç–µ –µ—ë –ë–ï–°–ü–õ–ê–¢–ù–û!
–ß–¢–û –í–´ –ù–ê–ô–î–ï–¢–ï –í –ú–ï–¢–û–î–ò–ß–ö–ï?
üßÝ –ê–Ω–∞—Ç–æ–º–∏—è –≤—Å–µ—Ö –∫–æ—Å—Ç–µ–π —á–µ—Ä–µ–ø–∞: –ù–∞–∑–≤–∞–Ω–∏—è, —Å—Ç—Ä–æ–µ–Ω–∏–µ –∏ –æ—Å–æ–±–µ–Ω–Ω–æ—Å—Ç–∏.
üìç –û—Ç–≤–µ—Ä—Å—Ç–∏—è –æ—Å–Ω–æ–≤–∞–Ω–∏—è —á–µ—Ä–µ–ø–∞: –ö—É–¥–∞ –≤–µ–¥–µ—Ç –∫–∞–∂–¥–æ–µ –∏–∑ –Ω–∏—Ö? –ß—Ç–æ —á–µ—Ä–µ–∑ –Ω–∏—Ö –ø—Ä–æ—Ö–æ–¥–∏—Ç (–Ω–µ—Ä–≤—ã, —Å–æ—Å—É–¥—ã)? –ö–ª–∏–Ω–∏—á–µ—Å–∫–æ–µ –∑–Ω–∞—á–µ–Ω–∏–µ.
üíÄ –ß–µ—Ä–µ–ø–Ω—ã–µ —è–º–∫–∏ (–ü–µ—Ä–µ–¥–Ω—è—è, –°—Ä–µ–¥–Ω—è—è, –ó–∞–¥–Ω—è—è): –ì—Ä–∞–Ω–∏—Ü—ã, —Å–æ–¥–µ—Ä–∂–∏–º–æ–µ –∏ –≤–∞–∂–Ω—ã–µ —Å—Ç—Ä—É–∫—Ç—É—Ä—ã.
‚ö° –ö–ª—é—á–µ–≤—ã–µ –æ—Ä–∏–µ–Ω—Ç–∏—Ä—ã: –ü–æ—á–µ–º—É –æ–Ω–∏ —Ç–∞–∫ –≤–∞–∂–Ω—ã?
üß≠ –ò –º–Ω–æ–≥–æ–µ –¥—Ä—É–≥–æ–µ: –û—Ç –∫—Ä—ã–ª–æ–≤–∏–¥–Ω—ã—Ö –æ—Ç—Ä–æ—Å—Ç–∫–æ–≤ –¥–æ –∫–∞–Ω–∞–ª–æ–≤ –≤–∏—Å–æ—á–Ω–æ–π –∫–æ—Å—Ç–∏!
–≠—Ç–æ –≤–∞—à –∏–¥–µ–∞–ª—å–Ω—ã–π –∫–æ–Ω—Å–ø–µ–∫—Ç –∏ —Å–ø—Ä–∞–≤–æ—á–Ω–∏–∫ –ø–æ –æ–¥–Ω–æ–π –∏–∑ —Å–∞–º—ã—Ö —Å–ª–æ–∂–Ω—ã—Ö —Ç–µ–º.
–ß–¢–û –ù–£–ñ–ù–û –°–î–ï–õ–ê–¢–¨, –ß–¢–û–ë–´ –ü–û–õ–£–ß–ò–¢–¨ –ú–ï–¢–û–î–ò–ß–ö–£?
1. –ü–æ—Å—Ç–∞–≤—å—Ç–µ –õ–ê–ô–ö —ç—Ç–æ–º—É –ø–æ—Å—Ç—É.
2. –û—Å—Ç–∞–≤—å—Ç–µ –ö–û–ú–ú–ï–ù–¢–ê–Ý–ò–ô –Ω–∏–∂–µ (–Ω–∞–ø—Ä–∏–º–µ—Ä, "–•–æ—á—É!", "–°—É–ø–µ—Ä!", "–ù—É–∂–Ω–æ!").
3. –ù–∞–ø–∏—à–∏—Ç–µ —Å–ª–æ–≤–æ "–ß–ï–Ý–ï–ü" –≤ –°–û–û–ë–©–ï–ù–ò–Ø –Ω–∞—à–µ–π –≥—Ä—É–ø–ø—ã. .
4. –°–¥–µ–ª–∞–π—Ç–µ –Ý–ï–ü–û–°–¢ —ç—Ç–æ–π –∑–∞–ø–∏—Å–∏ –∫ —Å–µ–±–µ –Ω–∞ —Å—Ç—Ä–∞–Ω–∏—Ü—É.
5. –ë—É–¥—å—Ç–µ –ü–û–î–ü–ò–°–ê–ù(–´) –Ω–∞ –Ω–∞—à—É –≥—Ä—É–ø–ø—É.
‚ùó –í–ê–ñ–ù–û: –í–∞—à –∞–∫–∫–∞—É–Ω—Ç –î–û–õ–ñ–ï–ù –ë–´–¢–¨ –û–¢–ö–Ý–´–¢, —á—Ç–æ–±—ã –º—ã –º–æ–≥–ª–∏ –ø—Ä–æ–≤–µ—Ä–∏—Ç—å –≤—ã–ø–æ–ª–Ω–µ–Ω–∏–µ —É—Å–ª–æ–≤–∏–π.
–ù–µ –∑–∞–ø—É—Ç–∞–π—Ç–µ—Å—å –≤ –∫–æ—Å—Ç—è—Ö, –æ—Ç–≤–µ—Ä—Å—Ç–∏—è—Ö –∏ –∫–∞–Ω–∞–ª–∞—Ö! –ù–∞—à–∞ –º–µ—Ç–æ–¥–∏—á–∫–∞ —Å–æ–¥–µ—Ä–∂–∏—Ç –í–°–Å, —á—Ç–æ –Ω—É–∂–Ω–æ –∑–Ω–∞—Ç—å –æ —Å—Ç—Ä–æ–µ–Ω–∏–∏ —á–µ—Ä–µ–ø–∞, —Å—Ç—Ä—É–∫—Ç—É—Ä–∏—Ä–æ–≤–∞–Ω–æ, –Ω–∞–≥–ª—è–¥–Ω–æ –∏ –ø–æ–Ω—è—Ç–Ω–æ. –ü–æ–ª—É—á–∏—Ç–µ –µ—ë –ë–ï–°–ü–õ–ê–¢–ù–û!
–ß–¢–û –í–´ –ù–ê–ô–î–ï–¢–ï –í –ú–ï–¢–û–î–ò–ß–ö–ï?
üßÝ –ê–Ω–∞—Ç–æ–º–∏—è –≤—Å–µ—Ö –∫–æ—Å—Ç–µ–π —á–µ—Ä–µ–ø–∞: –ù–∞–∑–≤–∞–Ω–∏—è, —Å—Ç—Ä–æ–µ–Ω–∏–µ –∏ –æ—Å–æ–±–µ–Ω–Ω–æ—Å—Ç–∏.
üìç –û—Ç–≤–µ—Ä—Å—Ç–∏—è –æ—Å–Ω–æ–≤–∞–Ω–∏—è —á–µ—Ä–µ–ø–∞: –ö—É–¥–∞ –≤–µ–¥–µ—Ç –∫–∞–∂–¥–æ–µ –∏–∑ –Ω–∏—Ö? –ß—Ç–æ —á–µ—Ä–µ–∑ –Ω–∏—Ö –ø—Ä–æ—Ö–æ–¥–∏—Ç (–Ω–µ—Ä–≤—ã, —Å–æ—Å—É–¥—ã)? –ö–ª–∏–Ω–∏—á–µ—Å–∫–æ–µ –∑–Ω–∞—á–µ–Ω–∏–µ.
üíÄ –ß–µ—Ä–µ–ø–Ω—ã–µ —è–º–∫–∏ (–ü–µ—Ä–µ–¥–Ω—è—è, –°—Ä–µ–¥–Ω—è—è, –ó–∞–¥–Ω—è—è): –ì—Ä–∞–Ω–∏—Ü—ã, —Å–æ–¥–µ—Ä–∂–∏–º–æ–µ –∏ –≤–∞–∂–Ω—ã–µ —Å—Ç—Ä—É–∫—Ç—É—Ä—ã.
‚ö° –ö–ª—é—á–µ–≤—ã–µ –æ—Ä–∏–µ–Ω—Ç–∏—Ä—ã: –ü–æ—á–µ–º—É –æ–Ω–∏ —Ç–∞–∫ –≤–∞–∂–Ω—ã?
üß≠ –ò –º–Ω–æ–≥–æ–µ –¥—Ä—É–≥–æ–µ: –û—Ç –∫—Ä—ã–ª–æ–≤–∏–¥–Ω—ã—Ö –æ—Ç—Ä–æ—Å—Ç–∫–æ–≤ –¥–æ –∫–∞–Ω–∞–ª–æ–≤ –≤–∏—Å–æ—á–Ω–æ–π –∫–æ—Å—Ç–∏!
–≠—Ç–æ –≤–∞—à –∏–¥–µ–∞–ª—å–Ω—ã–π –∫–æ–Ω—Å–ø–µ–∫—Ç –∏ —Å–ø—Ä–∞–≤–æ—á–Ω–∏–∫ –ø–æ –æ–¥–Ω–æ–π –∏–∑ —Å–∞–º—ã—Ö —Å–ª–æ–∂–Ω—ã—Ö —Ç–µ–º.
–ß–¢–û –ù–£–ñ–ù–û –°–î–ï–õ–ê–¢–¨, –ß–¢–û–ë–´ –ü–û–õ–£–ß–ò–¢–¨ –ú–ï–¢–û–î–ò–ß–ö–£?
1. –ü–æ—Å—Ç–∞–≤—å—Ç–µ –õ–ê–ô–ö —ç—Ç–æ–º—É –ø–æ—Å—Ç—É.
2. –û—Å—Ç–∞–≤—å—Ç–µ –ö–û–ú–ú–ï–ù–¢–ê–Ý–ò–ô –Ω–∏–∂–µ (–Ω–∞–ø—Ä–∏–º–µ—Ä, "–•–æ—á—É!", "–°—É–ø–µ—Ä!", "–ù—É–∂–Ω–æ!").
3. –ù–∞–ø–∏—à–∏—Ç–µ —Å–ª–æ–≤–æ "–ß–ï–Ý–ï–ü" –≤ –°–û–û–ë–©–ï–ù–ò–Ø –Ω–∞—à–µ–π –≥—Ä—É–ø–ø—ã. .
4. –°–¥–µ–ª–∞–π—Ç–µ –Ý–ï–ü–û–°–¢ —ç—Ç–æ–π –∑–∞–ø–∏—Å–∏ –∫ —Å–µ–±–µ –Ω–∞ —Å—Ç—Ä–∞–Ω–∏—Ü—É.
5. –ë—É–¥—å—Ç–µ –ü–û–î–ü–ò–°–ê–ù(–´) –Ω–∞ –Ω–∞—à—É –≥—Ä—É–ø–ø—É.
‚ùó –í–ê–ñ–ù–û: –í–∞—à –∞–∫–∫–∞—É–Ω—Ç –î–û–õ–ñ–ï–ù –ë–´–¢–¨ –û–¢–ö–Ý–´–¢, —á—Ç–æ–±—ã –º—ã –º–æ–≥–ª–∏ –ø—Ä–æ–≤–µ—Ä–∏—Ç—å –≤—ã–ø–æ–ª–Ω–µ–Ω–∏–µ —É—Å–ª–æ–≤–∏–π.
–ü–æ–∫–∞–∑–∞—Ç—å –±–æ–ª—å—à–µ
3 –º—Å. –Ω–∞–∑–∞–¥
3 –º—Å. –Ω–∞–∑–∞–¥
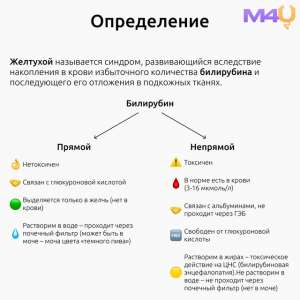
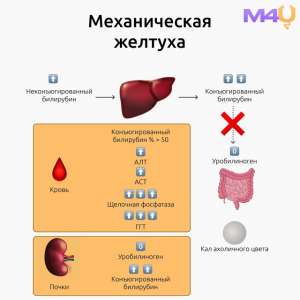
Желтуха (иктеричность) представляет собой визуальное проявление гипербилирубинемии, при которой уровень общего билирубина в сыворотке крови превышает 35–50 мкмоль/л. Данное состояние возникает вследствие нарушения метаболизма билирубина, который является продуктом распада гемоглобина и других гемсодержащих белков. Гипербилирубинемия может быть обусловлена двумя основными типами патологических процессов: неконъюгированной (непрямой) и конъюгированной (прямой) гипербилирубинемией.
–ù–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–∞—è (–Ω–µ–ø—Ä—è–º–∞—è) –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏—è
–≠—Ç–æ—Ç —Ç–∏–ø –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —É–≤–µ–ª–∏—á–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –Ω–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–æ–≥–æ (–Ω–µ–ø—Ä—è–º–æ–≥–æ) –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –∫—Ä–æ–≤–∏. –û—Å–Ω–æ–≤–Ω—ã–µ –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–µ –º–µ—Ö–∞–Ω–∏–∑–º—ã, –ø—Ä–∏–≤–æ–¥—è—â–∏–µ –∫ –Ω–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–æ–π –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏, –≤–∫–ª—é—á–∞—é—Ç:
1. –ò–∑–±—ã—Ç–æ—á–Ω—ã–π –≥–µ–º–æ–ª–∏–∑: —Å–æ—Å—Ç–æ—è–Ω–∏—è, —Ç–∞–∫–∏–µ –∫–∞–∫ –≥–µ–º–æ–ª–∏—Ç–∏—á–µ—Å–∫–∏–µ –∞–Ω–µ–º–∏–∏ –∏ –º–∞–ª—è—Ä–∏—è, —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞—é—Ç—Å—è —É—Å–∫–æ—Ä–µ–Ω–Ω—ã–º —Ä–∞—Å–ø–∞–¥–æ–º —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —É–≤–µ–ª–∏—á–µ–Ω–∏—é –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞.
2. –ù–∞—Ä—É—à–µ–Ω–∏–µ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏: —Å–∏–Ω–¥—Ä–æ–º—ã –ñ–∏–ª—å–±–µ—Ä–∞ –∏ –ö—Ä–∏–≥–ª–µ—Ä–∞-–ù–∞–¥–∂–∞—Ä–∞ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—Ç—Å—è –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–º–∏ –¥–µ—Ñ–µ–∫—Ç–∞–º–∏ –≤ —Å–∏—Å—Ç–µ–º–µ –≥–ª—é–∫—É—Ä–æ–Ω–∏–ª—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—ã, —á—Ç–æ –ø—Ä–µ–ø—è—Ç—Å—Ç–≤—É–µ—Ç –Ω–æ—Ä–º–∞–ª—å–Ω–æ–π –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ —Å –≥–ª—é–∫—É—Ä–æ–Ω–æ–≤–æ–π –∫–∏—Å–ª–æ—Ç–æ–π.
–ö–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–∞—è (–ø—Ä—è–º–∞—è) –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏—è
–í –æ—Ç–ª–∏—á–∏–µ –æ—Ç –Ω–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–æ–π —Ñ–æ—Ä–º—ã, –∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–∞—è –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏—è —Å–≤—è–∑–∞–Ω–∞ —Å –ø–æ–≤—ã—à–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞. –≠—Ç–æ —Å–æ—Å—Ç–æ—è–Ω–∏–µ –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–æ —Å–ª–µ–¥—É—é—â–∏–º–∏ –º–µ—Ö–∞–Ω–∏–∑–º–∞–º–∏:
1. –•–æ–ª–µ—Å—Ç–∞–∑: —Ö–æ–ª–µ—Å—Ç–∞–∑, –∫–∞–∫ –≤–Ω—É—Ç—Ä–∏–ø–µ—á–µ–Ω–æ—á–Ω—ã–π (–ø—Ä–∏ –≥–µ–ø–∞—Ç–∏—Ç–∞—Ö –∏ —Ü–∏—Ä—Ä–æ–∑–µ –ø–µ—á–µ–Ω–∏), —Ç–∞–∫ –∏ –≤–Ω–µ–ø–µ—á–µ–Ω–æ—á–Ω—ã–π (–ø—Ä–∏ —Ö–æ–ª–µ–¥–æ—Ö–æ–ª–∏—Ç–∏–∞–∑–µ –∏ –æ–ø—É—Ö–æ–ª—è—Ö), –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é –æ—Ç—Ç–æ–∫–∞ –∂–µ–ª—á–∏ –∏ –Ω–∞–∫–æ–ø–ª–µ–Ω–∏—é –ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –∫—Ä–æ–≤–∏.
2. –ì–µ–ø–∞—Ç–æ—Ü–µ–ª–ª—é–ª—è—Ä–Ω–æ–µ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ: –≤–∏—Ä—É—Å–Ω—ã–µ –≥–µ–ø–∞—Ç–∏—Ç—ã –∏ —Ç–æ–∫—Å–∏—á–µ—Å–∫–∏–µ –ø–æ—Ä–∞–∂–µ–Ω–∏—è –ø–µ—á–µ–Ω–∏ —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞—é—Ç—Å—è –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º —Ñ—É–Ω–∫—Ü–∏–∏ –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —Å–Ω–∏–∂–µ–Ω–∏—é –∏—Ö —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç–∏ –∫ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –∏ —ç–∫—Å–∫—Ä–µ—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞.
–ö–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è –∂–µ–ª—Ç—É—Ö
–î–ª—è —Å–∏—Å—Ç–µ–º–∞—Ç–∏–∑–∞—Ü–∏–∏ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏—Ö –ø—Ä–æ—è–≤–ª–µ–Ω–∏–π –∏ –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏—Ö –º–µ—Ö–∞–Ω–∏–∑–º–æ–≤ –∂–µ–ª—Ç—É—Ö–∏ —Ü–µ–ª–µ—Å–æ–æ–±—Ä–∞–∑–Ω–æ –∏—Å–ø–æ–ª—å–∑–æ–≤–∞—Ç—å —Å–ª–µ–¥—É—é—â—É—é –∫–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—é:
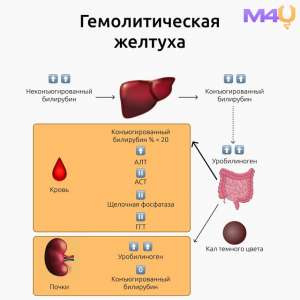
–ù–∞–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞
–ù–∞–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, —Ç–∞–∫–∂–µ –∏–∑–≤–µ—Å—Ç–Ω–∞—è –∫–∞–∫ –≥–µ–º–æ–ª–∏—Ç–∏—á–µ—Å–∫–∞—è –∂–µ–ª—Ç—É—Ö–∞, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è –∏–∑–±—ã—Ç–æ—á–Ω—ã–º —Ä–∞—Å–ø–∞–¥–æ–º —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –ø–æ–≤—ã—à–µ–Ω–Ω–æ–º—É –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—é –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞. –≠—Ç–æ—Ç –ø—Ä–æ—Ü–µ—Å—Å –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω —Ä–∞–∑–ª–∏—á–Ω—ã–º–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–º–∏ —Å–æ—Å—Ç–æ—è–Ω–∏—è–º–∏, –≤–∫–ª—é—á–∞—è:
1. –ì–µ–º–æ–ª–∏–∑: –Ý–∞–∑—Ä—É—à–µ–Ω–∏–µ —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç–æ–≤ –º–æ–∂–µ—Ç –ø—Ä–æ–∏—Å—Ö–æ–¥–∏—Ç—å –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏—Ö –∞–Ω–æ–º–∞–ª–∏–π (–Ω–∞–ø—Ä–∏–º–µ—Ä, —Å–µ—Ä–ø–æ–≤–∏–¥–Ω–æ-–∫–ª–µ—Ç–æ—á–Ω–æ–π –∞–Ω–µ–º–∏–∏), –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π (–≥–µ–º–æ–ª–∏—Ç–∏—á–µ—Å–∫–∞—è –∞–Ω–µ–º–∏—è –∞—É—Ç–æ–∏–º–º—É–Ω–Ω–æ–≥–æ –≥–µ–Ω–µ–∑–∞), –∏–Ω—Ñ–µ–∫—Ü–∏–π (–º–∞–ª—è—Ä–∏—è), —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è (—É–∫—É—Å—ã –∑–º–µ–π, —Ö–∏–º–∏—á–µ—Å–∫–∏–µ –≤–µ—â–µ—Å—Ç–≤–∞) –∏–ª–∏ –º–µ—Ö–∞–Ω–∏—á–µ—Å–∫–∏—Ö —Ñ–∞–∫—Ç–æ—Ä–æ–≤ (–∏—Å–∫—É—Å—Å—Ç–≤–µ–Ω–Ω—ã–µ –∫–ª–∞–ø–∞–Ω—ã —Å–µ—Ä–¥—Ü–∞).
2. –°–∏–Ω–¥—Ä–æ–º –ñ–∏–ª—å–±–µ—Ä–∞: –≠—Ç–æ –Ω–∞—Å–ª–µ–¥—Å—Ç–≤–µ–Ω–Ω–æ–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–µ, —Å–≤—è–∑–∞–Ω–Ω–æ–µ —Å –º—É—Ç–∞—Ü–∏–µ–π –≥–µ–Ω–∞ UGT1A1, –∫–æ–¥–∏—Ä—É—é—â–µ–≥–æ —Ñ–µ—Ä–º–µ–Ω—Ç —É—Ä–∏–¥–∏–Ω–¥–∏—Ñ–æ—Å—Ñ–æ–≥–ª—é–∫—É—Ä–æ–Ω–∏–ª—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—É, –∫–æ—Ç–æ—Ä—ã–π —É—á–∞—Å—Ç–≤—É–µ—Ç –≤ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞. –í —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ –Ω–∞–±–ª—é–¥–∞–µ—Ç—Å—è —Å–Ω–∏–∂–µ–Ω–Ω–∞—è —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç—å –ø–µ—á–µ–Ω–∏ –∫ —Å–≤—è–∑—ã–≤–∞–Ω–∏—é –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ —Å –≥–ª—é–∫—É—Ä–æ–Ω–æ–≤–æ–π –∫–∏—Å–ª–æ—Ç–æ–π, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –ø–æ–≤—ã—à–µ–Ω–∏—é —É—Ä–æ–≤–Ω—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –∫—Ä–æ–≤–∏.
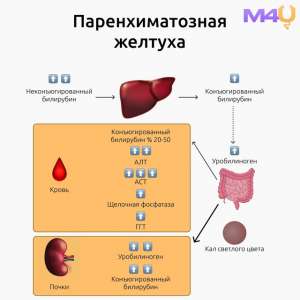
–ü–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞
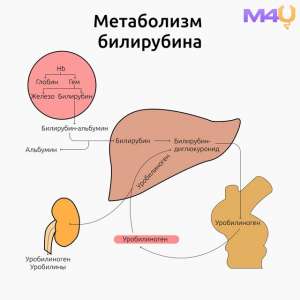
–ü–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –∏–ª–∏ –ø–∞—Ä–µ–Ω—Ö–∏–º–∞—Ç–æ–∑–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–∞ –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º —Ñ—É–Ω–∫—Ü–∏–π –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –º–æ–∂–µ—Ç –∑–∞—Ç—Ä–∞–≥–∏–≤–∞—Ç—å —Ä–∞–∑–ª–∏—á–Ω—ã–µ —ç—Ç–∞–ø—ã –º–µ—Ç–∞–±–æ–ª–∏–∑–º–∞ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞:
1. –ó–∞—Ö–≤–∞—Ç –±–∏–ª–∏—Ä—É–±–∏–Ω–∞: –ù–∞—Ä—É—à–µ–Ω–∏–µ –∑–∞—Ö–≤–∞—Ç–∞ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–∞–º–∏ –º–æ–∂–µ—Ç –±—ã—Ç—å –≤—ã–∑–≤–∞–Ω–æ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ–º –ø–µ—á–µ–Ω–æ—á–Ω–æ–π –ø–∞—Ä–µ–Ω—Ö–∏–º—ã –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –≤–∏—Ä—É—Å–Ω—ã—Ö –≥–µ–ø–∞—Ç–∏—Ç–æ–≤, —Ü–∏—Ä—Ä–æ–∑–∞ –ø–µ—á–µ–Ω–∏, –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π –∏–ª–∏ —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è –ª–µ–∫–∞—Ä—Å—Ç–≤–µ–Ω–Ω—ã—Ö –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤.
2. –ö–æ–Ω—ä—é–≥–∞—Ü–∏—è –±–∏–ª–∏—Ä—É–±–∏–Ω–∞: –î–µ—Ñ–µ–∫—Ç—ã –≤ –ø—Ä–æ—Ü–µ—Å—Å–µ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ —Å –≥–ª—é–∫—É—Ä–æ–Ω–æ–≤–æ–π –∫–∏—Å–ª–æ—Ç–æ–π —Ç–∞–∫–∂–µ –º–æ–≥—É—Ç –ø—Ä–∏–≤–µ—Å—Ç–∏ –∫ –ø–æ–≤—ã—à–µ–Ω–∏—é —É—Ä–æ–≤–Ω—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ —Å—ã–≤–æ—Ä–æ—Ç–∫–µ –∫—Ä–æ–≤–∏. –≠—Ç–æ –º–æ–∂–µ—Ç –±—ã—Ç—å —Å–≤—è–∑–∞–Ω–æ —Å –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–º–∏ –º—É—Ç–∞—Ü–∏—è–º–∏ (–Ω–∞–ø—Ä–∏–º–µ—Ä, —Å–∏–Ω–¥—Ä–æ–º –ö—Ä–∏–≥–ª–µ—Ä–∞-–ù–∞–π—è—Ä–∞) –∏–ª–∏ –≤—Ç–æ—Ä–∏—á–Ω—ã–º–∏ –∏–∑–º–µ–Ω–µ–Ω–∏—è–º–∏, –≤—ã–∑–≤–∞–Ω–Ω—ã–º–∏ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è–º–∏ –ø–µ—á–µ–Ω–∏.
3. –≠–∫—Å–∫—Ä–µ—Ü–∏—è –±–∏–ª–∏—Ä—É–±–∏–Ω–∞: –ù–∞—Ä—É—à–µ–Ω–∏–µ —ç–∫—Å–∫—Ä–µ—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –∏–∑ –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤ –≤ –∂–µ–ª—á–Ω—ã–µ –ø—Ä–æ—Ç–æ–∫–∏ –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–æ –º–µ—Ö–∞–Ω–∏—á–µ—Å–∫–æ–π –æ–±—Å—Ç—Ä—É–∫—Ü–∏–µ–π –∂–µ–ª—á–Ω—ã—Ö –ø—É—Ç–µ–π –∏–ª–∏ —Ñ—É–Ω–∫—Ü–∏–æ–Ω–∞–ª—å–Ω—ã–º–∏ –Ω–∞—Ä—É—à–µ–Ω–∏—è–º–∏, —Å–≤—è–∑–∞–Ω–Ω—ã–º–∏ —Å –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ–º –ø–µ—á–µ–Ω–æ—á–Ω–æ–π —Ç–∫–∞–Ω–∏.
–°—Ä–µ–¥–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö —Å–æ—Å—Ç–æ—è–Ω–∏–π, –≤—ã–∑—ã–≤–∞—é—â–∏—Ö –ø–µ—á–µ–Ω–æ—á–Ω—É—é –∂–µ–ª—Ç—É—Ö—É, –º–æ–∂–Ω–æ –≤—ã–¥–µ–ª–∏—Ç—å:
- –í–∏—Ä—É—Å–Ω—ã–µ –≥–µ–ø–∞—Ç–∏—Ç—ã: –í–∏—Ä—É—Å—ã –≥–µ–ø–∞—Ç–∏—Ç–∞ A, B, C, D –∏ E –º–æ–≥—É—Ç –≤—ã–∑—ã–≤–∞—Ç—å –æ—Å—Ç—Ä—ã–π –∏–ª–∏ —Ö—Ä–æ–Ω–∏—á–µ—Å–∫–∏–π –≥–µ–ø–∞—Ç–∏—Ç, –ø—Ä–∏–≤–æ–¥—è—â–∏–π –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é —Ñ—É–Ω–∫—Ü–∏–π –ø–µ—á–µ–Ω–∏ –∏ —Ä–∞–∑–≤–∏—Ç–∏—é –∂–µ–ª—Ç—É—Ö–∏.
- –¶–∏—Ä—Ä–æ–∑ –ø–µ—á–µ–Ω–∏: –•—Ä–æ–Ω–∏—á–µ—Å–∫–æ–µ –ø—Ä–æ–≥—Ä–µ—Å—Å–∏—Ä—É—é—â–µ–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–µ –ø–µ—á–µ–Ω–∏, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–µ–µ—Å—è —Ñ–∏–±—Ä–æ–∑–æ–º –∏ –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –∞—Ä—Ö–∏—Ç–µ–∫—Ç–æ–Ω–∏–∫–∏ –ø–µ—á–µ–Ω–æ—á–Ω–æ–π —Ç–∫–∞–Ω–∏, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é –≤—Å–µ—Ö —ç—Ç–∞–ø–æ–≤ –º–µ—Ç–∞–±–æ–ª–∏–∑–º–∞ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞.
- –õ–µ–∫–∞—Ä—Å—Ç–≤–µ–Ω–Ω—ã–µ –ø–æ—Ä–∞–∂–µ–Ω–∏—è –ø–µ—á–µ–Ω–∏: –ù–µ–∫–æ—Ç–æ—Ä—ã–µ –ª–µ–∫–∞—Ä—Å—Ç–≤–µ–Ω–Ω—ã–µ –ø—Ä–µ–ø–∞—Ä–∞—Ç—ã –º–æ–≥—É—Ç –≤—ã–∑—ã–≤–∞—Ç—å —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–µ –ø–æ—Ä–∞–∂–µ–Ω–∏–µ –ø–µ—á–µ–Ω–∏, –ø—Ä–∏–≤–æ–¥—è—â–µ–µ –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é —Ñ—É–Ω–∫—Ü–∏–π –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤ –∏ —Ä–∞–∑–≤–∏—Ç–∏—é –∂–µ–ª—Ç—É—Ö–∏.
–ü–æ–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞
–ü–æ–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –∏–ª–∏ –æ–±—Ç—É—Ä–∞—Ü–∏–æ–Ω–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –≤–æ–∑–Ω–∏–∫–∞–µ—Ç –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –∑–∞–∫—É–ø–æ—Ä–∫–∏ –∂–µ–ª—á–Ω—ã—Ö –ø—Ä–æ—Ç–æ–∫–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞–∫–æ–ø–ª–µ–Ω–∏—é –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –ø–µ—á–µ–Ω–∏ –∏ –µ–≥–æ –æ–±—Ä–∞—Ç–Ω–æ–º—É –ø–æ—Å—Ç—É–ø–ª–µ–Ω–∏—é –≤ –∫—Ä–æ–≤—å. –û—Å–Ω–æ–≤–Ω—ã–º–∏ –ø—Ä–∏—á–∏–Ω–∞–º–∏ –ø–æ–¥–ø–µ—á–µ–Ω–æ—á–Ω–æ–π –∂–µ–ª—Ç—É—Ö–∏ —è–≤–ª—è—é—Ç—Å—è:
1. –•–æ–ª–µ–¥–æ—Ö–æ–ª–∏—Ç–∏–∞–∑: –û–±—Ä–∞–∑–æ–≤–∞–Ω–∏–µ –∫–∞–º–Ω–µ–π –≤ –æ–±—â–µ–º –∂–µ–ª—á–Ω–æ–º –ø—Ä–æ—Ç–æ–∫–µ, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –µ–≥–æ –æ–±—Å—Ç—Ä—É–∫—Ü–∏–∏ –∏ –Ω–∞—Ä—É—à–µ–Ω–∏—é –æ—Ç—Ç–æ–∫–∞ –∂–µ–ª—á–∏.
2. –û–ø—É—Ö–æ–ª—å –ø–æ–¥–∂–µ–ª—É–¥–æ—á–Ω–æ–π –∂–µ–ª–µ–∑—ã: –ù–æ–≤–æ–æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—è –≤ –æ–±–ª–∞—Å—Ç–∏ –≥–æ–ª–æ–≤–∫–∏ –ø–æ–¥–∂–µ–ª—É–¥–æ—á–Ω–æ–π –∂–µ–ª–µ–∑—ã –º–æ–≥—É—Ç —Å–¥–∞–≤–ª–∏–≤–∞—Ç—å –æ–±—â–∏–π –∂–µ–ª—á–Ω—ã–π –ø—Ä–æ—Ç–æ–∫, –≤—ã–∑—ã–≤–∞—è –µ–≥–æ –æ–±—Å—Ç—Ä—É–∫—Ü–∏—é –∏ —Ä–∞–∑–≤–∏—Ç–∏–µ –∂–µ–ª—Ç—É—Ö–∏.
–¢–∞–∫–∏–º –æ–±—Ä–∞–∑–æ–º, –∂–µ–ª—Ç—É—Ö–∞ —è–≤–ª—è–µ—Ç—Å—è –º–Ω–æ–≥–æ—Ñ–∞–∫—Ç–æ—Ä–Ω—ã–º —Å–æ—Å—Ç–æ—è–Ω–∏–µ–º, —Ç—Ä–µ–±—É—é—â–∏–º —Ç—â–∞—Ç–µ–ª—å–Ω–æ–π –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –∏ –¥–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏—Ä–æ–≤–∞–Ω–Ω–æ–≥–æ –ø–æ–¥—Ö–æ–¥–∞ –∫ –ª–µ—á–µ–Ω–∏—é –≤ –∑–∞–≤–∏—Å–∏–º–æ—Å—Ç–∏ –æ—Ç –µ–µ –ø–∞—Ç–æ–≥–µ–Ω–µ–∑–∞.
–î–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏–π –∞–ª–≥–æ—Ä–∏—Ç–º
–î–ª—è —É—Å—Ç–∞–Ω–æ–≤–ª–µ–Ω–∏—è —Ç–æ—á–Ω–æ–≥–æ –¥–∏–∞–≥–Ω–æ–∑–∞ –∏ –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏—è –ø—Ä–∏—á–∏–Ω –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏ –Ω–µ–æ–±—Ö–æ–¥–∏–º–æ –ø—Ä–æ–≤–µ–¥–µ–Ω–∏–µ –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–≥–æ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–æ–≥–æ –æ–±—Å–ª–µ–¥–æ–≤–∞–Ω–∏—è, –≤–∫–ª—é—á–∞—é—â–µ–≥–æ –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã:
1. –õ–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –º–∞—Ä–∫–µ—Ä—ã:
- –û–ø—Ä–µ–¥–µ–ª–µ–Ω–∏–µ —É—Ä–æ–≤–Ω—è –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ (–ø—Ä—è–º–æ–≥–æ –∏ –Ω–µ–ø—Ä—è–º–æ–≥–æ).
- –ò—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–µ –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –∞–ª–∞–Ω–∏–Ω–∞–º–∏–Ω–æ—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—ã (–ê–õ–¢) –∏ –∞—Å–ø–∞—Ä—Ç–∞—Ç–∞–º–∏–Ω–æ—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—ã (–ê–°–¢), –ø–æ–≤—ã—à–µ–Ω–∏–µ –∫–æ—Ç–æ—Ä—ã—Ö —Å–≤–∏–¥–µ—Ç–µ–ª—å—Å—Ç–≤—É–µ—Ç –æ –≥–µ–ø–∞—Ç–æ—Ü–µ–ª–ª—é–ª—è—Ä–Ω–æ–º –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–∏.
- –û—Ü–µ–Ω–∫–∞ —É—Ä–æ–≤–Ω—è —â–µ–ª–æ—á–Ω–æ–π —Ñ–æ—Å—Ñ–∞—Ç–∞–∑—ã (–©–§) –∏ –≥–∞–º–º–∞-–≥–ª—É—Ç–∞–º–∏–ª—Ç—Ä–∞–Ω—Å–ø–µ–ø—Ç–∏–¥–∞–∑—ã (–ì–ì–¢–ü), –∫–æ—Ç–æ—Ä—ã–µ —É–≤–µ–ª–∏—á–∏–≤–∞—é—Ç—Å—è –ø—Ä–∏ —Ö–æ–ª–µ—Å—Ç–∞–∑–µ.
- –û–±—â–∏–π –∞–Ω–∞–ª–∏–∑ –∫—Ä–æ–≤–∏, –≤ —á–∞—Å—Ç–Ω–æ—Å—Ç–∏, –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏–µ —É—Ä–æ–≤–Ω—è —Ä–µ—Ç–∏–∫—É–ª–æ—Ü–∏—Ç–æ–≤, –∫–æ—Ç–æ—Ä—ã–π –º–æ–∂–µ—Ç —É–∫–∞–∑—ã–≤–∞—Ç—å –Ω–∞ –≥–µ–º–æ–ª–∏–∑.
2. –ò–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã:
- –£–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–æ–µ –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–µ (–£–ó–ò) –±—Ä—é—à–Ω–æ–π –ø–æ–ª–æ—Å—Ç–∏, –ø–æ–∑–≤–æ–ª—è—é—â–µ–µ –≤—ã—è–≤–∏—Ç—å –¥–∏–ª–∞—Ç–∞—Ü–∏—é –∂–µ–ª—á–Ω—ã—Ö –ø—Ä–æ—Ç–æ–∫–æ–≤ –∏ –¥—Ä—É–≥–∏–µ —Å—Ç—Ä—É–∫—Ç—É—Ä–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è –ø–µ—á–µ–Ω–∏ –∏ –∂–µ–ª—á–µ–≤—ã–≤–æ–¥—è—â–∏—Ö –ø—É—Ç–µ–π.
- –ú–∞–≥–Ω–∏—Ç–Ω–æ-—Ä–µ–∑–æ–Ω–∞–Ω—Å–Ω–∞—è —Ö–æ–ª–∞–Ω–≥–∏–æ–ø–∞–Ω–∫—Ä–µ–∞—Ç–æ–≥—Ä–∞—Ñ–∏—è (–ú–Ý–•–ü–ì) –∏ —ç–Ω–¥–æ—Å–∫–æ–ø–∏—á–µ—Å–∫–∞—è —Ä–µ—Ç—Ä–æ–≥—Ä–∞–¥–Ω–∞—è —Ö–æ–ª–∞–Ω–≥–∏–æ–ø–∞–Ω–∫—Ä–µ–∞—Ç–æ–≥—Ä–∞—Ñ–∏—è (–≠–Ý–•–ü–ì), –∫–æ—Ç–æ—Ä—ã–µ –ø—Ä–∏–º–µ–Ω—è—é—Ç—Å—è –ø—Ä–∏ –ø–æ–¥–æ–∑—Ä–µ–Ω–∏–∏ –Ω–∞ –æ–±—Å—Ç—Ä—É–∫—Ü–∏—é –∂–µ–ª—á–µ–≤—ã–≤–æ–¥—è—â–∏—Ö –ø—É—Ç–µ–π.
- –ë–∏–æ–ø—Å–∏—è –ø–µ—á–µ–Ω–∏, –≤—ã–ø–æ–ª–Ω—è–µ–º–∞—è –ø–æ –ø–æ–∫–∞–∑–∞–Ω–∏—è–º, –¥–ª—è –≥–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–≥–æ –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏—è –∏ –≤—ã—è–≤–ª–µ–Ω–∏—è —Å–ø–µ—Ü–∏—Ñ–∏—á–µ—Å–∫–∏—Ö –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö –∏–∑–º–µ–Ω–µ–Ω–∏–π.
–î–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–∞—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞
–î–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–∞—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –∂–µ–ª—Ç—É—Ö —Ç—Ä–µ–±—É–µ—Ç —Ç—â–∞—Ç–µ–ª—å–Ω–æ–≥–æ –∞–Ω–∞–ª–∏–∑–∞ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏—Ö –¥–∞–Ω–Ω—ã—Ö, —Ä–µ–∑—É–ª—å—Ç–∞—Ç–æ–≤ –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã—Ö –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã—Ö –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–π. –Ý–∞—Å—Å–º–æ—Ç—Ä–∏–º –æ—Å–Ω–æ–≤–Ω—ã–µ –¥–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–æ-–¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏–µ –∫—Ä–∏—Ç–µ—Ä–∏–∏ –¥–ª—è –Ω–∞–∏–±–æ–ª–µ–µ —Ä–∞—Å–ø—Ä–æ—Å—Ç—Ä–∞–Ω–µ–Ω–Ω—ã—Ö —Å–æ—Å—Ç–æ—è–Ω–∏–π:
- –°–∏–Ω–¥—Ä–æ–º –ñ–∏–ª—å–±–µ—Ä–∞: —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —É–≤–µ–ª–∏—á–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞, –Ω–æ—Ä–º–∞–ª—å–Ω—ã–º–∏ –ø–æ–∫–∞–∑–∞—Ç–µ–ª—è–º–∏ –ê–õ–¢ –∏ –ê–°–¢, –∞ —Ç–∞–∫–∂–µ –≤–æ–∑–º–æ–∂–Ω—ã–º –ø—Ä–æ–≤–æ—Ü–∏—Ä—É—é—â–∏–º —ç—Ñ—Ñ–µ–∫—Ç–æ–º –≥–æ–ª–æ–¥–∞–Ω–∏—è.
- –û—Å—Ç—Ä—ã–π –≤–∏—Ä—É—Å–Ω—ã–π –≥–µ–ø–∞—Ç–∏—Ç: —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞–µ—Ç—Å—è –ø–æ–≤—ã—à–µ–Ω–∏–µ–º –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –ê–õ–¢ –∏ –ê–°–¢, –∞ —Ç–∞–∫–∂–µ –æ–±–Ω–∞—Ä—É–∂–µ–Ω–∏–µ–º —Å–µ—Ä–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö –º–∞—Ä–∫–µ—Ä–æ–≤ –≤–∏—Ä—É—Å–Ω–æ–π –∏–Ω—Ñ–µ–∫—Ü–∏–∏ (–Ω–∞–ø—Ä–∏–º–µ—Ä, HBsAg, anti-HCV).
- –ú–µ—Ö–∞–Ω–∏—á–µ—Å–∫–∞—è –∂–µ–ª—Ç—É—Ö–∞: –ø—Ä–æ—è–≤–ª—è–µ—Ç—Å—è –ø–æ–≤—ã—à–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –©–§ –∏ –ì–ì–¢–ü, –¥–∏–ª–∞—Ç–∞—Ü–∏–µ–π –∂–µ–ª—á–Ω—ã—Ö –ø—Ä–æ—Ç–æ–∫–æ–≤ –Ω–∞ –£–ó–ò –∏ –Ω–∞–ª–∏—á–∏–µ–º –±–æ–ª–µ–≤–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞ –≤ –ø—Ä–∞–≤–æ–º –ø–æ–¥—Ä–µ–±–µ—Ä—å–µ.
–¢–∞–∫–∏–º –æ–±—Ä–∞–∑–æ–º, –∫–æ–º–ø–ª–µ–∫—Å–Ω—ã–π –ø–æ–¥—Ö–æ–¥ –∫ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–µ –∂–µ–ª—Ç—É—Ö–∏, –≤–∫–ª—é—á–∞—é—â–∏–π –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã, –ø–æ–∑–≤–æ–ª—è–µ—Ç —Ç–æ—á–Ω–æ –æ–ø—Ä–µ–¥–µ–ª–∏—Ç—å –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–π –º–µ—Ö–∞–Ω–∏–∑–º –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏ –∏ —Ä–∞–∑—Ä–∞–±–æ—Ç–∞—Ç—å —ç—Ñ—Ñ–µ–∫—Ç–∏–≤–Ω—É—é —Ç–∞–∫—Ç–∏–∫—É –ª–µ—á–µ–Ω–∏—è.
–ù–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–∞—è (–Ω–µ–ø—Ä—è–º–∞—è) –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏—è
–≠—Ç–æ—Ç —Ç–∏–ø –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —É–≤–µ–ª–∏—á–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –Ω–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–æ–≥–æ (–Ω–µ–ø—Ä—è–º–æ–≥–æ) –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –∫—Ä–æ–≤–∏. –û—Å–Ω–æ–≤–Ω—ã–µ –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–µ –º–µ—Ö–∞–Ω–∏–∑–º—ã, –ø—Ä–∏–≤–æ–¥—è—â–∏–µ –∫ –Ω–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–æ–π –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏, –≤–∫–ª—é—á–∞—é—Ç:
1. –ò–∑–±—ã—Ç–æ—á–Ω—ã–π –≥–µ–º–æ–ª–∏–∑: —Å–æ—Å—Ç–æ—è–Ω–∏—è, —Ç–∞–∫–∏–µ –∫–∞–∫ –≥–µ–º–æ–ª–∏—Ç–∏—á–µ—Å–∫–∏–µ –∞–Ω–µ–º–∏–∏ –∏ –º–∞–ª—è—Ä–∏—è, —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞—é—Ç—Å—è —É—Å–∫–æ—Ä–µ–Ω–Ω—ã–º —Ä–∞—Å–ø–∞–¥–æ–º —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —É–≤–µ–ª–∏—á–µ–Ω–∏—é –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞.
2. –ù–∞—Ä—É—à–µ–Ω–∏–µ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏: —Å–∏–Ω–¥—Ä–æ–º—ã –ñ–∏–ª—å–±–µ—Ä–∞ –∏ –ö—Ä–∏–≥–ª–µ—Ä–∞-–ù–∞–¥–∂–∞—Ä–∞ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—Ç—Å—è –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–º–∏ –¥–µ—Ñ–µ–∫—Ç–∞–º–∏ –≤ —Å–∏—Å—Ç–µ–º–µ –≥–ª—é–∫—É—Ä–æ–Ω–∏–ª—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—ã, —á—Ç–æ –ø—Ä–µ–ø—è—Ç—Å—Ç–≤—É–µ—Ç –Ω–æ—Ä–º–∞–ª—å–Ω–æ–π –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ —Å –≥–ª—é–∫—É—Ä–æ–Ω–æ–≤–æ–π –∫–∏—Å–ª–æ—Ç–æ–π.
–ö–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–∞—è (–ø—Ä—è–º–∞—è) –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏—è
–í –æ—Ç–ª–∏—á–∏–µ –æ—Ç –Ω–µ–∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–æ–π —Ñ–æ—Ä–º—ã, –∫–æ–Ω—ä—é–≥–∏—Ä–æ–≤–∞–Ω–Ω–∞—è –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏—è —Å–≤—è–∑–∞–Ω–∞ —Å –ø–æ–≤—ã—à–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞. –≠—Ç–æ —Å–æ—Å—Ç–æ—è–Ω–∏–µ –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–æ —Å–ª–µ–¥—É—é—â–∏–º–∏ –º–µ—Ö–∞–Ω–∏–∑–º–∞–º–∏:
1. –•–æ–ª–µ—Å—Ç–∞–∑: —Ö–æ–ª–µ—Å—Ç–∞–∑, –∫–∞–∫ –≤–Ω—É—Ç—Ä–∏–ø–µ—á–µ–Ω–æ—á–Ω—ã–π (–ø—Ä–∏ –≥–µ–ø–∞—Ç–∏—Ç–∞—Ö –∏ —Ü–∏—Ä—Ä–æ–∑–µ –ø–µ—á–µ–Ω–∏), —Ç–∞–∫ –∏ –≤–Ω–µ–ø–µ—á–µ–Ω–æ—á–Ω—ã–π (–ø—Ä–∏ —Ö–æ–ª–µ–¥–æ—Ö–æ–ª–∏—Ç–∏–∞–∑–µ –∏ –æ–ø—É—Ö–æ–ª—è—Ö), –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é –æ—Ç—Ç–æ–∫–∞ –∂–µ–ª—á–∏ –∏ –Ω–∞–∫–æ–ø–ª–µ–Ω–∏—é –ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –∫—Ä–æ–≤–∏.
2. –ì–µ–ø–∞—Ç–æ—Ü–µ–ª–ª—é–ª—è—Ä–Ω–æ–µ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ: –≤–∏—Ä—É—Å–Ω—ã–µ –≥–µ–ø–∞—Ç–∏—Ç—ã –∏ —Ç–æ–∫—Å–∏—á–µ—Å–∫–∏–µ –ø–æ—Ä–∞–∂–µ–Ω–∏—è –ø–µ—á–µ–Ω–∏ —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞—é—Ç—Å—è –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º —Ñ—É–Ω–∫—Ü–∏–∏ –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —Å–Ω–∏–∂–µ–Ω–∏—é –∏—Ö —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç–∏ –∫ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –∏ —ç–∫—Å–∫—Ä–µ—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞.
–ö–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è –∂–µ–ª—Ç—É—Ö
–î–ª—è —Å–∏—Å—Ç–µ–º–∞—Ç–∏–∑–∞—Ü–∏–∏ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏—Ö –ø—Ä–æ—è–≤–ª–µ–Ω–∏–π –∏ –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏—Ö –º–µ—Ö–∞–Ω–∏–∑–º–æ–≤ –∂–µ–ª—Ç—É—Ö–∏ —Ü–µ–ª–µ—Å–æ–æ–±—Ä–∞–∑–Ω–æ –∏—Å–ø–æ–ª—å–∑–æ–≤–∞—Ç—å —Å–ª–µ–¥—É—é—â—É—é –∫–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—é:
–ù–∞–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞
–ù–∞–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, —Ç–∞–∫–∂–µ –∏–∑–≤–µ—Å—Ç–Ω–∞—è –∫–∞–∫ –≥–µ–º–æ–ª–∏—Ç–∏—á–µ—Å–∫–∞—è –∂–µ–ª—Ç—É—Ö–∞, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è –∏–∑–±—ã—Ç–æ—á–Ω—ã–º —Ä–∞—Å–ø–∞–¥–æ–º —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –ø–æ–≤—ã—à–µ–Ω–Ω–æ–º—É –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—é –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞. –≠—Ç–æ—Ç –ø—Ä–æ—Ü–µ—Å—Å –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω —Ä–∞–∑–ª–∏—á–Ω—ã–º–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–º–∏ —Å–æ—Å—Ç–æ—è–Ω–∏—è–º–∏, –≤–∫–ª—é—á–∞—è:
1. –ì–µ–º–æ–ª–∏–∑: –Ý–∞–∑—Ä—É—à–µ–Ω–∏–µ —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç–æ–≤ –º–æ–∂–µ—Ç –ø—Ä–æ–∏—Å—Ö–æ–¥–∏—Ç—å –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏—Ö –∞–Ω–æ–º–∞–ª–∏–π (–Ω–∞–ø—Ä–∏–º–µ—Ä, —Å–µ—Ä–ø–æ–≤–∏–¥–Ω–æ-–∫–ª–µ—Ç–æ—á–Ω–æ–π –∞–Ω–µ–º–∏–∏), –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π (–≥–µ–º–æ–ª–∏—Ç–∏—á–µ—Å–∫–∞—è –∞–Ω–µ–º–∏—è –∞—É—Ç–æ–∏–º–º—É–Ω–Ω–æ–≥–æ –≥–µ–Ω–µ–∑–∞), –∏–Ω—Ñ–µ–∫—Ü–∏–π (–º–∞–ª—è—Ä–∏—è), —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è (—É–∫—É—Å—ã –∑–º–µ–π, —Ö–∏–º–∏—á–µ—Å–∫–∏–µ –≤–µ—â–µ—Å—Ç–≤–∞) –∏–ª–∏ –º–µ—Ö–∞–Ω–∏—á–µ—Å–∫–∏—Ö —Ñ–∞–∫—Ç–æ—Ä–æ–≤ (–∏—Å–∫—É—Å—Å—Ç–≤–µ–Ω–Ω—ã–µ –∫–ª–∞–ø–∞–Ω—ã —Å–µ—Ä–¥—Ü–∞).
2. –°–∏–Ω–¥—Ä–æ–º –ñ–∏–ª—å–±–µ—Ä–∞: –≠—Ç–æ –Ω–∞—Å–ª–µ–¥—Å—Ç–≤–µ–Ω–Ω–æ–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–µ, —Å–≤—è–∑–∞–Ω–Ω–æ–µ —Å –º—É—Ç–∞—Ü–∏–µ–π –≥–µ–Ω–∞ UGT1A1, –∫–æ–¥–∏—Ä—É—é—â–µ–≥–æ —Ñ–µ—Ä–º–µ–Ω—Ç —É—Ä–∏–¥–∏–Ω–¥–∏—Ñ–æ—Å—Ñ–æ–≥–ª—é–∫—É—Ä–æ–Ω–∏–ª—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—É, –∫–æ—Ç–æ—Ä—ã–π —É—á–∞—Å—Ç–≤—É–µ—Ç –≤ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞. –í —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ –Ω–∞–±–ª—é–¥–∞–µ—Ç—Å—è —Å–Ω–∏–∂–µ–Ω–Ω–∞—è —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç—å –ø–µ—á–µ–Ω–∏ –∫ —Å–≤—è–∑—ã–≤–∞–Ω–∏—é –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ —Å –≥–ª—é–∫—É—Ä–æ–Ω–æ–≤–æ–π –∫–∏—Å–ª–æ—Ç–æ–π, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –ø–æ–≤—ã—à–µ–Ω–∏—é —É—Ä–æ–≤–Ω—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –∫—Ä–æ–≤–∏.
–ü–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞
–ü–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –∏–ª–∏ –ø–∞—Ä–µ–Ω—Ö–∏–º–∞—Ç–æ–∑–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–∞ –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º —Ñ—É–Ω–∫—Ü–∏–π –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤, —á—Ç–æ –º–æ–∂–µ—Ç –∑–∞—Ç—Ä–∞–≥–∏–≤–∞—Ç—å —Ä–∞–∑–ª–∏—á–Ω—ã–µ —ç—Ç–∞–ø—ã –º–µ—Ç–∞–±–æ–ª–∏–∑–º–∞ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞:
1. –ó–∞—Ö–≤–∞—Ç –±–∏–ª–∏—Ä—É–±–∏–Ω–∞: –ù–∞—Ä—É—à–µ–Ω–∏–µ –∑–∞—Ö–≤–∞—Ç–∞ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–∞–º–∏ –º–æ–∂–µ—Ç –±—ã—Ç—å –≤—ã–∑–≤–∞–Ω–æ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ–º –ø–µ—á–µ–Ω–æ—á–Ω–æ–π –ø–∞—Ä–µ–Ω—Ö–∏–º—ã –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –≤–∏—Ä—É—Å–Ω—ã—Ö –≥–µ–ø–∞—Ç–∏—Ç–æ–≤, —Ü–∏—Ä—Ä–æ–∑–∞ –ø–µ—á–µ–Ω–∏, –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π –∏–ª–∏ —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è –ª–µ–∫–∞—Ä—Å—Ç–≤–µ–Ω–Ω—ã—Ö –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤.
2. –ö–æ–Ω—ä—é–≥–∞—Ü–∏—è –±–∏–ª–∏—Ä—É–±–∏–Ω–∞: –î–µ—Ñ–µ–∫—Ç—ã –≤ –ø—Ä–æ—Ü–µ—Å—Å–µ –∫–æ–Ω—ä—é–≥–∞—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ —Å –≥–ª—é–∫—É—Ä–æ–Ω–æ–≤–æ–π –∫–∏—Å–ª–æ—Ç–æ–π —Ç–∞–∫–∂–µ –º–æ–≥—É—Ç –ø—Ä–∏–≤–µ—Å—Ç–∏ –∫ –ø–æ–≤—ã—à–µ–Ω–∏—é —É—Ä–æ–≤–Ω—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ —Å—ã–≤–æ—Ä–æ—Ç–∫–µ –∫—Ä–æ–≤–∏. –≠—Ç–æ –º–æ–∂–µ—Ç –±—ã—Ç—å —Å–≤—è–∑–∞–Ω–æ —Å –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–º–∏ –º—É—Ç–∞—Ü–∏—è–º–∏ (–Ω–∞–ø—Ä–∏–º–µ—Ä, —Å–∏–Ω–¥—Ä–æ–º –ö—Ä–∏–≥–ª–µ—Ä–∞-–ù–∞–π—è—Ä–∞) –∏–ª–∏ –≤—Ç–æ—Ä–∏—á–Ω—ã–º–∏ –∏–∑–º–µ–Ω–µ–Ω–∏—è–º–∏, –≤—ã–∑–≤–∞–Ω–Ω—ã–º–∏ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è–º–∏ –ø–µ—á–µ–Ω–∏.
3. –≠–∫—Å–∫—Ä–µ—Ü–∏—è –±–∏–ª–∏—Ä—É–±–∏–Ω–∞: –ù–∞—Ä—É—à–µ–Ω–∏–µ —ç–∫—Å–∫—Ä–µ—Ü–∏–∏ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –∏–∑ –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤ –≤ –∂–µ–ª—á–Ω—ã–µ –ø—Ä–æ—Ç–æ–∫–∏ –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–æ –º–µ—Ö–∞–Ω–∏—á–µ—Å–∫–æ–π –æ–±—Å—Ç—Ä—É–∫—Ü–∏–µ–π –∂–µ–ª—á–Ω—ã—Ö –ø—É—Ç–µ–π –∏–ª–∏ —Ñ—É–Ω–∫—Ü–∏–æ–Ω–∞–ª—å–Ω—ã–º–∏ –Ω–∞—Ä—É—à–µ–Ω–∏—è–º–∏, —Å–≤—è–∑–∞–Ω–Ω—ã–º–∏ —Å –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ–º –ø–µ—á–µ–Ω–æ—á–Ω–æ–π —Ç–∫–∞–Ω–∏.
–°—Ä–µ–¥–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö —Å–æ—Å—Ç–æ—è–Ω–∏–π, –≤—ã–∑—ã–≤–∞—é—â–∏—Ö –ø–µ—á–µ–Ω–æ—á–Ω—É—é –∂–µ–ª—Ç—É—Ö—É, –º–æ–∂–Ω–æ –≤—ã–¥–µ–ª–∏—Ç—å:
- –í–∏—Ä—É—Å–Ω—ã–µ –≥–µ–ø–∞—Ç–∏—Ç—ã: –í–∏—Ä—É—Å—ã –≥–µ–ø–∞—Ç–∏—Ç–∞ A, B, C, D –∏ E –º–æ–≥—É—Ç –≤—ã–∑—ã–≤–∞—Ç—å –æ—Å—Ç—Ä—ã–π –∏–ª–∏ —Ö—Ä–æ–Ω–∏—á–µ—Å–∫–∏–π –≥–µ–ø–∞—Ç–∏—Ç, –ø—Ä–∏–≤–æ–¥—è—â–∏–π –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é —Ñ—É–Ω–∫—Ü–∏–π –ø–µ—á–µ–Ω–∏ –∏ —Ä–∞–∑–≤–∏—Ç–∏—é –∂–µ–ª—Ç—É—Ö–∏.
- –¶–∏—Ä—Ä–æ–∑ –ø–µ—á–µ–Ω–∏: –•—Ä–æ–Ω–∏—á–µ—Å–∫–æ–µ –ø—Ä–æ–≥—Ä–µ—Å—Å–∏—Ä—É—é—â–µ–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–µ –ø–µ—á–µ–Ω–∏, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–µ–µ—Å—è —Ñ–∏–±—Ä–æ–∑–æ–º –∏ –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –∞—Ä—Ö–∏—Ç–µ–∫—Ç–æ–Ω–∏–∫–∏ –ø–µ—á–µ–Ω–æ—á–Ω–æ–π —Ç–∫–∞–Ω–∏, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é –≤—Å–µ—Ö —ç—Ç–∞–ø–æ–≤ –º–µ—Ç–∞–±–æ–ª–∏–∑–º–∞ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞.
- –õ–µ–∫–∞—Ä—Å—Ç–≤–µ–Ω–Ω—ã–µ –ø–æ—Ä–∞–∂–µ–Ω–∏—è –ø–µ—á–µ–Ω–∏: –ù–µ–∫–æ—Ç–æ—Ä—ã–µ –ª–µ–∫–∞—Ä—Å—Ç–≤–µ–Ω–Ω—ã–µ –ø—Ä–µ–ø–∞—Ä–∞—Ç—ã –º–æ–≥—É—Ç –≤—ã–∑—ã–≤–∞—Ç—å —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–µ –ø–æ—Ä–∞–∂–µ–Ω–∏–µ –ø–µ—á–µ–Ω–∏, –ø—Ä–∏–≤–æ–¥—è—â–µ–µ –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é —Ñ—É–Ω–∫—Ü–∏–π –≥–µ–ø–∞—Ç–æ—Ü–∏—Ç–æ–≤ –∏ —Ä–∞–∑–≤–∏—Ç–∏—é –∂–µ–ª—Ç—É—Ö–∏.
–ü–æ–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞
–ü–æ–¥–ø–µ—á–µ–Ω–æ—á–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –∏–ª–∏ –æ–±—Ç—É—Ä–∞—Ü–∏–æ–Ω–Ω–∞—è –∂–µ–ª—Ç—É—Ö–∞, –≤–æ–∑–Ω–∏–∫–∞–µ—Ç –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –∑–∞–∫—É–ø–æ—Ä–∫–∏ –∂–µ–ª—á–Ω—ã—Ö –ø—Ä–æ—Ç–æ–∫–æ–≤, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞–∫–æ–ø–ª–µ–Ω–∏—é –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ –≤ –ø–µ—á–µ–Ω–∏ –∏ –µ–≥–æ –æ–±—Ä–∞—Ç–Ω–æ–º—É –ø–æ—Å—Ç—É–ø–ª–µ–Ω–∏—é –≤ –∫—Ä–æ–≤—å. –û—Å–Ω–æ–≤–Ω—ã–º–∏ –ø—Ä–∏—á–∏–Ω–∞–º–∏ –ø–æ–¥–ø–µ—á–µ–Ω–æ—á–Ω–æ–π –∂–µ–ª—Ç—É—Ö–∏ —è–≤–ª—è—é—Ç—Å—è:
1. –•–æ–ª–µ–¥–æ—Ö–æ–ª–∏—Ç–∏–∞–∑: –û–±—Ä–∞–∑–æ–≤–∞–Ω–∏–µ –∫–∞–º–Ω–µ–π –≤ –æ–±—â–µ–º –∂–µ–ª—á–Ω–æ–º –ø—Ä–æ—Ç–æ–∫–µ, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –µ–≥–æ –æ–±—Å—Ç—Ä—É–∫—Ü–∏–∏ –∏ –Ω–∞—Ä—É—à–µ–Ω–∏—é –æ—Ç—Ç–æ–∫–∞ –∂–µ–ª—á–∏.
2. –û–ø—É—Ö–æ–ª—å –ø–æ–¥–∂–µ–ª—É–¥–æ—á–Ω–æ–π –∂–µ–ª–µ–∑—ã: –ù–æ–≤–æ–æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—è –≤ –æ–±–ª–∞—Å—Ç–∏ –≥–æ–ª–æ–≤–∫–∏ –ø–æ–¥–∂–µ–ª—É–¥–æ—á–Ω–æ–π –∂–µ–ª–µ–∑—ã –º–æ–≥—É—Ç —Å–¥–∞–≤–ª–∏–≤–∞—Ç—å –æ–±—â–∏–π –∂–µ–ª—á–Ω—ã–π –ø—Ä–æ—Ç–æ–∫, –≤—ã–∑—ã–≤–∞—è –µ–≥–æ –æ–±—Å—Ç—Ä—É–∫—Ü–∏—é –∏ —Ä–∞–∑–≤–∏—Ç–∏–µ –∂–µ–ª—Ç—É—Ö–∏.
–¢–∞–∫–∏–º –æ–±—Ä–∞–∑–æ–º, –∂–µ–ª—Ç—É—Ö–∞ —è–≤–ª—è–µ—Ç—Å—è –º–Ω–æ–≥–æ—Ñ–∞–∫—Ç–æ—Ä–Ω—ã–º —Å–æ—Å—Ç–æ—è–Ω–∏–µ–º, —Ç—Ä–µ–±—É—é—â–∏–º —Ç—â–∞—Ç–µ–ª—å–Ω–æ–π –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –∏ –¥–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏—Ä–æ–≤–∞–Ω–Ω–æ–≥–æ –ø–æ–¥—Ö–æ–¥–∞ –∫ –ª–µ—á–µ–Ω–∏—é –≤ –∑–∞–≤–∏—Å–∏–º–æ—Å—Ç–∏ –æ—Ç –µ–µ –ø–∞—Ç–æ–≥–µ–Ω–µ–∑–∞.
–î–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏–π –∞–ª–≥–æ—Ä–∏—Ç–º
–î–ª—è —É—Å—Ç–∞–Ω–æ–≤–ª–µ–Ω–∏—è —Ç–æ—á–Ω–æ–≥–æ –¥–∏–∞–≥–Ω–æ–∑–∞ –∏ –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏—è –ø—Ä–∏—á–∏–Ω –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏ –Ω–µ–æ–±—Ö–æ–¥–∏–º–æ –ø—Ä–æ–≤–µ–¥–µ–Ω–∏–µ –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–≥–æ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–æ–≥–æ –æ–±—Å–ª–µ–¥–æ–≤–∞–Ω–∏—è, –≤–∫–ª—é—á–∞—é—â–µ–≥–æ –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã:
1. –õ–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –º–∞—Ä–∫–µ—Ä—ã:
- –û–ø—Ä–µ–¥–µ–ª–µ–Ω–∏–µ —É—Ä–æ–≤–Ω—è –±–∏–ª–∏—Ä—É–±–∏–Ω–∞ (–ø—Ä—è–º–æ–≥–æ –∏ –Ω–µ–ø—Ä—è–º–æ–≥–æ).
- –ò—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–µ –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –∞–ª–∞–Ω–∏–Ω–∞–º–∏–Ω–æ—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—ã (–ê–õ–¢) –∏ –∞—Å–ø–∞—Ä—Ç–∞—Ç–∞–º–∏–Ω–æ—Ç—Ä–∞–Ω—Å—Ñ–µ—Ä–∞–∑—ã (–ê–°–¢), –ø–æ–≤—ã—à–µ–Ω–∏–µ –∫–æ—Ç–æ—Ä—ã—Ö —Å–≤–∏–¥–µ—Ç–µ–ª—å—Å—Ç–≤—É–µ—Ç –æ –≥–µ–ø–∞—Ç–æ—Ü–µ–ª–ª—é–ª—è—Ä–Ω–æ–º –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–∏.
- –û—Ü–µ–Ω–∫–∞ —É—Ä–æ–≤–Ω—è —â–µ–ª–æ—á–Ω–æ–π —Ñ–æ—Å—Ñ–∞—Ç–∞–∑—ã (–©–§) –∏ –≥–∞–º–º–∞-–≥–ª—É—Ç–∞–º–∏–ª—Ç—Ä–∞–Ω—Å–ø–µ–ø—Ç–∏–¥–∞–∑—ã (–ì–ì–¢–ü), –∫–æ—Ç–æ—Ä—ã–µ —É–≤–µ–ª–∏—á–∏–≤–∞—é—Ç—Å—è –ø—Ä–∏ —Ö–æ–ª–µ—Å—Ç–∞–∑–µ.
- –û–±—â–∏–π –∞–Ω–∞–ª–∏–∑ –∫—Ä–æ–≤–∏, –≤ —á–∞—Å—Ç–Ω–æ—Å—Ç–∏, –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏–µ —É—Ä–æ–≤–Ω—è —Ä–µ—Ç–∏–∫—É–ª–æ—Ü–∏—Ç–æ–≤, –∫–æ—Ç–æ—Ä—ã–π –º–æ–∂–µ—Ç —É–∫–∞–∑—ã–≤–∞—Ç—å –Ω–∞ –≥–µ–º–æ–ª–∏–∑.
2. –ò–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã:
- –£–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–æ–µ –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–µ (–£–ó–ò) –±—Ä—é—à–Ω–æ–π –ø–æ–ª–æ—Å—Ç–∏, –ø–æ–∑–≤–æ–ª—è—é—â–µ–µ –≤—ã—è–≤–∏—Ç—å –¥–∏–ª–∞—Ç–∞—Ü–∏—é –∂–µ–ª—á–Ω—ã—Ö –ø—Ä–æ—Ç–æ–∫–æ–≤ –∏ –¥—Ä—É–≥–∏–µ —Å—Ç—Ä—É–∫—Ç—É—Ä–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è –ø–µ—á–µ–Ω–∏ –∏ –∂–µ–ª—á–µ–≤—ã–≤–æ–¥—è—â–∏—Ö –ø—É—Ç–µ–π.
- –ú–∞–≥–Ω–∏—Ç–Ω–æ-—Ä–µ–∑–æ–Ω–∞–Ω—Å–Ω–∞—è —Ö–æ–ª–∞–Ω–≥–∏–æ–ø–∞–Ω–∫—Ä–µ–∞—Ç–æ–≥—Ä–∞—Ñ–∏—è (–ú–Ý–•–ü–ì) –∏ —ç–Ω–¥–æ—Å–∫–æ–ø–∏—á–µ—Å–∫–∞—è —Ä–µ—Ç—Ä–æ–≥—Ä–∞–¥–Ω–∞—è —Ö–æ–ª–∞–Ω–≥–∏–æ–ø–∞–Ω–∫—Ä–µ–∞—Ç–æ–≥—Ä–∞—Ñ–∏—è (–≠–Ý–•–ü–ì), –∫–æ—Ç–æ—Ä—ã–µ –ø—Ä–∏–º–µ–Ω—è—é—Ç—Å—è –ø—Ä–∏ –ø–æ–¥–æ–∑—Ä–µ–Ω–∏–∏ –Ω–∞ –æ–±—Å—Ç—Ä—É–∫—Ü–∏—é –∂–µ–ª—á–µ–≤—ã–≤–æ–¥—è—â–∏—Ö –ø—É—Ç–µ–π.
- –ë–∏–æ–ø—Å–∏—è –ø–µ—á–µ–Ω–∏, –≤—ã–ø–æ–ª–Ω—è–µ–º–∞—è –ø–æ –ø–æ–∫–∞–∑–∞–Ω–∏—è–º, –¥–ª—è –≥–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–≥–æ –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏—è –∏ –≤—ã—è–≤–ª–µ–Ω–∏—è —Å–ø–µ—Ü–∏—Ñ–∏—á–µ—Å–∫–∏—Ö –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö –∏–∑–º–µ–Ω–µ–Ω–∏–π.
–î–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–∞—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞
–î–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–∞—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –∂–µ–ª—Ç—É—Ö —Ç—Ä–µ–±—É–µ—Ç —Ç—â–∞—Ç–µ–ª—å–Ω–æ–≥–æ –∞–Ω–∞–ª–∏–∑–∞ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏—Ö –¥–∞–Ω–Ω—ã—Ö, —Ä–µ–∑—É–ª—å—Ç–∞—Ç–æ–≤ –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã—Ö –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã—Ö –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–π. –Ý–∞—Å—Å–º–æ—Ç—Ä–∏–º –æ—Å–Ω–æ–≤–Ω—ã–µ –¥–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–æ-–¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏–µ –∫—Ä–∏—Ç–µ—Ä–∏–∏ –¥–ª—è –Ω–∞–∏–±–æ–ª–µ–µ —Ä–∞—Å–ø—Ä–æ—Å—Ç—Ä–∞–Ω–µ–Ω–Ω—ã—Ö —Å–æ—Å—Ç–æ—è–Ω–∏–π:
- –°–∏–Ω–¥—Ä–æ–º –ñ–∏–ª—å–±–µ—Ä–∞: —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —É–≤–µ–ª–∏—á–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –Ω–µ–ø—Ä—è–º–æ–≥–æ –±–∏–ª–∏—Ä—É–±–∏–Ω–∞, –Ω–æ—Ä–º–∞–ª—å–Ω—ã–º–∏ –ø–æ–∫–∞–∑–∞—Ç–µ–ª—è–º–∏ –ê–õ–¢ –∏ –ê–°–¢, –∞ —Ç–∞–∫–∂–µ –≤–æ–∑–º–æ–∂–Ω—ã–º –ø—Ä–æ–≤–æ—Ü–∏—Ä—É—é—â–∏–º —ç—Ñ—Ñ–µ–∫—Ç–æ–º –≥–æ–ª–æ–¥–∞–Ω–∏—è.
- –û—Å—Ç—Ä—ã–π –≤–∏—Ä—É—Å–Ω—ã–π –≥–µ–ø–∞—Ç–∏—Ç: —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞–µ—Ç—Å—è –ø–æ–≤—ã—à–µ–Ω–∏–µ–º –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –ê–õ–¢ –∏ –ê–°–¢, –∞ —Ç–∞–∫–∂–µ –æ–±–Ω–∞—Ä—É–∂–µ–Ω–∏–µ–º —Å–µ—Ä–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö –º–∞—Ä–∫–µ—Ä–æ–≤ –≤–∏—Ä—É—Å–Ω–æ–π –∏–Ω—Ñ–µ–∫—Ü–∏–∏ (–Ω–∞–ø—Ä–∏–º–µ—Ä, HBsAg, anti-HCV).
- –ú–µ—Ö–∞–Ω–∏—á–µ—Å–∫–∞—è –∂–µ–ª—Ç—É—Ö–∞: –ø—Ä–æ—è–≤–ª—è–µ—Ç—Å—è –ø–æ–≤—ã—à–µ–Ω–∏–µ–º —É—Ä–æ–≤–Ω—è –©–§ –∏ –ì–ì–¢–ü, –¥–∏–ª–∞—Ç–∞—Ü–∏–µ–π –∂–µ–ª—á–Ω—ã—Ö –ø—Ä–æ—Ç–æ–∫–æ–≤ –Ω–∞ –£–ó–ò –∏ –Ω–∞–ª–∏—á–∏–µ–º –±–æ–ª–µ–≤–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞ –≤ –ø—Ä–∞–≤–æ–º –ø–æ–¥—Ä–µ–±–µ—Ä—å–µ.
–¢–∞–∫–∏–º –æ–±—Ä–∞–∑–æ–º, –∫–æ–º–ø–ª–µ–∫—Å–Ω—ã–π –ø–æ–¥—Ö–æ–¥ –∫ –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–µ –∂–µ–ª—Ç—É—Ö–∏, –≤–∫–ª—é—á–∞—é—â–∏–π –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã, –ø–æ–∑–≤–æ–ª—è–µ—Ç —Ç–æ—á–Ω–æ –æ–ø—Ä–µ–¥–µ–ª–∏—Ç—å –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–π –º–µ—Ö–∞–Ω–∏–∑–º –≥–∏–ø–µ—Ä–±–∏–ª–∏—Ä—É–±–∏–Ω–µ–º–∏–∏ –∏ —Ä–∞–∑—Ä–∞–±–æ—Ç–∞—Ç—å —ç—Ñ—Ñ–µ–∫—Ç–∏–≤–Ω—É—é —Ç–∞–∫—Ç–∏–∫—É –ª–µ—á–µ–Ω–∏—è.
–ü–æ–∫–∞–∑–∞—Ç—å –±–æ–ª—å—à–µ
3 –º—Å. –Ω–∞–∑–∞–¥
üìå –û–ø—Ä–µ–¥–µ–ª–µ–Ω–∏–µ –∏ –ø–∞—Ç–æ–≥–µ–Ω–µ–∑ –Ω–µ–∫—Ä–æ–∑–∞
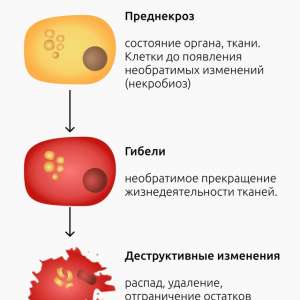
–ù–µ–∫—Ä–æ–∑ –ø—Ä–µ–¥—Å—Ç–∞–≤–ª—è–µ—Ç —Å–æ–±–æ–π –Ω–µ–∫–æ–Ω—Ç—Ä–æ–ª–∏—Ä—É–µ–º—ã–π –ø—Ä–æ—Ü–µ—Å—Å –∫–ª–µ—Ç–æ—á–Ω–æ–π –≥–∏–±–µ–ª–∏, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∏–π—Å—è –Ω–µ–æ–±—Ä–∞—Ç–∏–º—ã–º–∏ –∏–∑–º–µ–Ω–µ–Ω–∏—è–º–∏ –≤ —Å—Ç—Ä—É–∫—Ç—É—Ä–µ –∏ —Ñ—É–Ω–∫—Ü–∏–∏ –∫–ª–µ—Ç–æ–∫ –∏ —Ç–∫–∞–Ω–µ–π. –í –æ—Ç–ª–∏—á–∏–µ –æ—Ç –∞–ø–æ–ø—Ç–æ–∑–∞, –∫–æ—Ç–æ—Ä—ã–π —è–≤–ª—è–µ—Ç—Å—è –ø—Ä–æ–≥—Ä–∞–º–º–∏—Ä—É–µ–º–æ–π –∫–ª–µ—Ç–æ—á–Ω–æ–π —Å–º–µ—Ä—Ç—å—é, –Ω–µ–∫—Ä–æ–∑ —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞–µ—Ç—Å—è –≤—ã—Ä–∞–∂–µ–Ω–Ω–æ–π –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω–æ–π —Ä–µ–∞–∫—Ü–∏–µ–π. –ü–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–µ –º–µ—Ö–∞–Ω–∏–∑–º—ã –Ω–µ–∫—Ä–æ–∑–∞ –º–æ–≥—É—Ç –±—ã—Ç—å —Ä–∞–∑–Ω–æ–æ–±—Ä–∞–∑–Ω—ã–º–∏: –æ—Ç –∏—à–µ–º–∏—á–µ—Å–∫–∏—Ö –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–π, –≤—ã–∑–≤–∞–Ω–Ω—ã—Ö –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –∫—Ä–æ–≤–æ—Å–Ω–∞–±–∂–µ–Ω–∏—è, –¥–æ —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è —ç–∫–∑–æ–≥–µ–Ω–Ω—ã—Ö –∏ —ç–Ω–¥–æ–≥–µ–Ω–Ω—ã—Ö —Ñ–∞–∫—Ç–æ—Ä–æ–≤, –∞ —Ç–∞–∫–∂–µ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã—Ö –∞–≥–µ–Ω—Ç–æ–≤.
üîç –ö–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è –Ω–µ–∫—Ä–æ–∑–∞
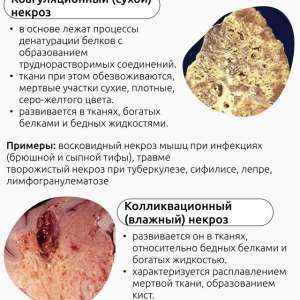
1. Коагуляционный некроз («сухой»)
- –ü—Ä–∏–º–µ—Ä: –ò–Ω—Ñ–∞—Ä–∫—Ç –º–∏–æ–∫–∞—Ä–¥–∞.
- –ú–æ—Ä—Ñ–æ–ª–æ–≥–∏—è: –•–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —Å–æ—Ö—Ä–∞–Ω–µ–Ω–∏–µ–º —Å—Ç—Ä—É–∫—Ç—É—Ä–Ω–æ–π —Ü–µ–ª–æ—Å—Ç–Ω–æ—Å—Ç–∏ —Ç–∫–∞–Ω–∏, –∫–æ—Ç–æ—Ä–∞—è –ø—Ä–∏–æ–±—Ä–µ—Ç–∞–µ—Ç –ø–ª–æ—Ç–Ω—É—é –∏ –±–ª–µ–¥–Ω—É—é –∫–æ–Ω—Å–∏—Å—Ç–µ–Ω—Ü–∏—é –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –¥–µ–Ω–∞—Ç—É—Ä–∞—Ü–∏–∏ –±–µ–ª–∫–æ–≤.
2. Колликвационный некроз («влажный»)
- –ü—Ä–∏–º–µ—Ä: –ò–Ω—Ñ–∞—Ä–∫—Ç –º–æ–∑–≥–∞.
- –ú–æ—Ä—Ñ–æ–ª–æ–≥–∏—è: –ù–∞–±–ª—é–¥–∞–µ—Ç—Å—è —Ä–∞–∑–º—è–≥—á–µ–Ω–∏–µ –∏ –ª–∏–∑–∏—Å —Ç–∫–∞–Ω–∏, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—é –ø–æ–ª–æ—Å—Ç–µ–π –∏ –∫–∏—Å—Ç.
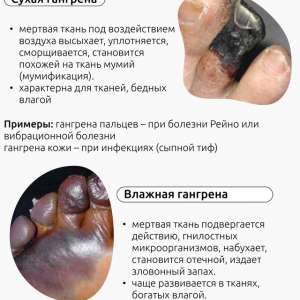
3. –ì–∞–Ω–≥—Ä–µ–Ω–∞
- –°—É—Ö–∞—è: –Ý–∞–∑–≤–∏–≤–∞–µ—Ç—Å—è –≤ —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ –Ω–∞—Ä—É—à–µ–Ω–∏—è –∫—Ä–æ–≤–æ—Å–Ω–∞–±–∂–µ–Ω–∏—è, –Ω–∞–ø—Ä–∏–º–µ—Ä, –ø—Ä–∏ –∞—Ç–µ—Ä–æ—Å–∫–ª–µ—Ä–æ–∑–µ –∫–æ–Ω–µ—á–Ω–æ—Å—Ç–µ–π.
- –í–ª–∞–∂–Ω–∞—è: –ê—Å—Å–æ—Ü–∏–∏—Ä—É–µ—Ç—Å—è —Å –ø—Ä–∏—Å–æ–µ–¥–∏–Ω–µ–Ω–∏–µ–º –∏–Ω—Ñ–µ–∫—Ü–∏–∏ –∏ —Ä–∞–∑–≤–∏—Ç–∏–µ–º –æ—Ç–µ—á–Ω–æ–≥–æ –Ω–µ–∫—Ä–æ–∑–∞, —á–∞—Å—Ç–æ –≤—Å—Ç—Ä–µ—á–∞—é—â–µ–≥–æ—Å—è –≤ –∫–∏—à–µ—á–Ω–∏–∫–µ.
- –ì–∞–∑–æ–≤–∞—è: –í–æ–∑–Ω–∏–∫–∞–µ—Ç –ø—Ä–∏ –∏–Ω—Ñ–∏—Ü–∏—Ä–æ–≤–∞–Ω–∏–∏ —Ç–∫–∞–Ω–µ–π –∞–Ω–∞—ç—Ä–æ–±–Ω—ã–º–∏ –±–∞–∫—Ç–µ—Ä–∏—è–º–∏ —Ä–æ–¥–∞ Clostridium, —á—Ç–æ —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞–µ—Ç—Å—è –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏–µ–º –≥–∞–∑–æ–≤—ã—Ö –ø—É–∑—ã—Ä—å–∫–æ–≤ –≤ –Ω–µ–∫—Ä–æ—Ç–∏–∑–∏—Ä–æ–≤–∞–Ω–Ω—ã—Ö —Ç–∫–∞–Ω—è—Ö.
4. Казеозный некроз («творожистый»)
- –ü—Ä–∏–º–µ—Ä: –¢—É–±–µ—Ä–∫—É–ª–µ–∑.
- –ú–∏–∫—Ä–æ—Å–∫–æ–ø–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞: –¢–∫–∞–Ω—å –ø—Ä–∏–æ–±—Ä–µ—Ç–∞–µ—Ç –∞–º–æ—Ä—Ñ–Ω—É—é —Å—Ç—Ä—É–∫—Ç—É—Ä—É —Å —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã–º "—Ç–≤–æ—Ä–æ–∂–∏—Å—Ç—ã–º" –≤–∏–¥–æ–º, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω—ã–º –∫–∞–∑–µ–∏—Ñ–∏–∫–∞—Ü–∏–µ–π.
5. –§–∏–±—Ä–∏–Ω–æ–∏–¥–Ω—ã–π –Ω–µ–∫—Ä–æ–∑
- –õ–æ–∫–∞–ª–∏–∑–∞—Ü–∏—è: –ü—Ä–µ–∏–º—É—â–µ—Å—Ç–≤–µ–Ω–Ω–æ –≤ —Å–æ—Å—É–¥–∞—Ö –ø—Ä–∏ —Å–∏—Å—Ç–µ–º–Ω—ã—Ö –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è—Ö (–Ω–∞–ø—Ä–∏–º–µ—Ä, –ø—Ä–∏ –≤–∞—Å–∫—É–ª–∏—Ç–∞—Ö).
- –ú–æ—Ä—Ñ–æ–ª–æ–≥–∏—è: –í–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞—é—Ç—Å—è –æ—Ç–ª–æ–∂–µ–Ω–∏–µ–º —Ñ–∏–±—Ä–∏–Ω–∞ –≤ —Å—Ç–µ–Ω–∫–∞—Ö —Å–æ—Å—É–¥–æ–≤.
üî¨ –ì–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è
–ü—Ä–∏ –≥–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–º –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–∏ –Ω–µ–∫—Ä–æ—Ç–∏—á–µ—Å–∫–∏—Ö —Ç–∫–∞–Ω–µ–π –Ω–∞–±–ª—é–¥–∞—é—Ç—Å—è —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è:
- - –Ø–¥—Ä–æ –∫–ª–µ—Ç–∫–∏: –ü—Ä–æ–≥—Ä–µ—Å—Å–∏—Ä—É–µ—Ç –æ—Ç –ø–∏–∫–Ω–æ–∑–∞ (—Å–º–æ—Ä—â–∏–≤–∞–Ω–∏—è) —á–µ—Ä–µ–∑ –∫–∞—Ä–∏–æ—Ä–µ–∫—Å–∏—Å (—Ñ—Ä–∞–≥–º–µ–Ω—Ç–∞—Ü–∏—é) –¥–æ –∫–∞—Ä–∏–æ–ª–∏–∑–∏—Å–∞ (–ø–æ–ª–Ω–æ–≥–æ —Ä–∞—Å—Ç–≤–æ—Ä–µ–Ω–∏—è).
- –¶–∏—Ç–æ–ø–ª–∞–∑–º–∞: –î–µ–Ω–∞—Ç—É—Ä–∞—Ü–∏—è –±–µ–ª–∫–æ–≤ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —ç–æ–∑–∏–Ω–æ—Ñ–∏–ª–∏–∏ (—Ä–æ–∑–æ–≤–æ–º—É –æ–∫—Ä–∞—à–∏–≤–∞–Ω–∏—é) —Ü–∏—Ç–æ–ø–ª–∞–∑–º—ã.
- –í–æ–∫—Ä—É–≥ –Ω–µ–∫—Ä–æ—Ç–∏—á–µ—Å–∫–∏—Ö –æ—á–∞–≥–æ–≤: –§–æ—Ä–º–∏—Ä—É–µ—Ç—Å—è –∑–æ–Ω–∞ –≤–æ—Å–ø–∞–ª–µ–Ω–∏—è, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∞—è—Å—è –∏–Ω—Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–µ–π –ª–µ–π–∫–æ—Ü–∏—Ç–æ–≤ –∏ –º–∞–∫—Ä–æ—Ñ–∞–≥–æ–≤, —á—Ç–æ —è–≤–ª—è–µ—Ç—Å—è —Ä–µ–∞–∫—Ü–∏–µ–π –æ—Ä–≥–∞–Ω–∏–∑–º–∞ –Ω–∞ –Ω–µ–∫—Ä–æ—Ç–∏—á–µ—Å–∫–∏–π –ø—Ä–æ—Ü–µ—Å—Å.
–¢–∞–∫–∏–º –æ–±—Ä–∞–∑–æ–º, –Ω–µ–∫—Ä–æ–∑ –ø—Ä–µ–¥—Å—Ç–∞–≤–ª—è–µ—Ç —Å–æ–±–æ–π —Å–ª–æ–∂–Ω—ã–π –∏ –º–Ω–æ–≥–æ–≥—Ä–∞–Ω–Ω—ã–π –ø—Ä–æ—Ü–µ—Å—Å, —Ç—Ä–µ–±—É—é—â–∏–π –≥–ª—É–±–æ–∫–æ–≥–æ –ø–æ–Ω–∏–º–∞–Ω–∏—è –µ–≥–æ –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏—Ö –º–µ—Ö–∞–Ω–∏–∑–º–æ–≤ –∏ –º–æ—Ä—Ñ–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö –ø—Ä–æ—è–≤–ª–µ–Ω–∏–π. –ò–∑—É—á–µ–Ω–∏–µ –¥–∞–Ω–Ω–æ–≥–æ —Ñ–µ–Ω–æ–º–µ–Ω–∞ –ø–æ–∑–≤–æ–ª—è–µ—Ç –Ω–µ —Ç–æ–ª—å–∫–æ –ª—É—á—à–µ –ø–æ–Ω—è—Ç—å –ø–∞—Ç–æ–≥–µ–Ω–µ–∑ —Ä–∞–∑–ª–∏—á–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π, –Ω–æ –∏ —Ä–∞–∑—Ä–∞–±–æ—Ç–∞—Ç—å —ç—Ñ—Ñ–µ–∫—Ç–∏–≤–Ω—ã–µ –º–µ—Ç–æ–¥—ã –∏—Ö –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –∏ –ª–µ—á–µ–Ω–∏—è.
–ù–µ–∫—Ä–æ–∑ –ø—Ä–µ–¥—Å—Ç–∞–≤–ª—è–µ—Ç —Å–æ–±–æ–π –Ω–µ–∫–æ–Ω—Ç—Ä–æ–ª–∏—Ä—É–µ–º—ã–π –ø—Ä–æ—Ü–µ—Å—Å –∫–ª–µ—Ç–æ—á–Ω–æ–π –≥–∏–±–µ–ª–∏, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∏–π—Å—è –Ω–µ–æ–±—Ä–∞—Ç–∏–º—ã–º–∏ –∏–∑–º–µ–Ω–µ–Ω–∏—è–º–∏ –≤ —Å—Ç—Ä—É–∫—Ç—É—Ä–µ –∏ —Ñ—É–Ω–∫—Ü–∏–∏ –∫–ª–µ—Ç–æ–∫ –∏ —Ç–∫–∞–Ω–µ–π. –í –æ—Ç–ª–∏—á–∏–µ –æ—Ç –∞–ø–æ–ø—Ç–æ–∑–∞, –∫–æ—Ç–æ—Ä—ã–π —è–≤–ª—è–µ—Ç—Å—è –ø—Ä–æ–≥—Ä–∞–º–º–∏—Ä—É–µ–º–æ–π –∫–ª–µ—Ç–æ—á–Ω–æ–π —Å–º–µ—Ä—Ç—å—é, –Ω–µ–∫—Ä–æ–∑ —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞–µ—Ç—Å—è –≤—ã—Ä–∞–∂–µ–Ω–Ω–æ–π –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω–æ–π —Ä–µ–∞–∫—Ü–∏–µ–π. –ü–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–µ –º–µ—Ö–∞–Ω–∏–∑–º—ã –Ω–µ–∫—Ä–æ–∑–∞ –º–æ–≥—É—Ç –±—ã—Ç—å —Ä–∞–∑–Ω–æ–æ–±—Ä–∞–∑–Ω—ã–º–∏: –æ—Ç –∏—à–µ–º–∏—á–µ—Å–∫–∏—Ö –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–π, –≤—ã–∑–≤–∞–Ω–Ω—ã—Ö –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –∫—Ä–æ–≤–æ—Å–Ω–∞–±–∂–µ–Ω–∏—è, –¥–æ —Ç–æ–∫—Å–∏—á–µ—Å–∫–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è —ç–∫–∑–æ–≥–µ–Ω–Ω—ã—Ö –∏ —ç–Ω–¥–æ–≥–µ–Ω–Ω—ã—Ö —Ñ–∞–∫—Ç–æ—Ä–æ–≤, –∞ —Ç–∞–∫–∂–µ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã—Ö –∞–≥–µ–Ω—Ç–æ–≤.
üîç –ö–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è –Ω–µ–∫—Ä–æ–∑–∞
1. Коагуляционный некроз («сухой»)
- –ü—Ä–∏–º–µ—Ä: –ò–Ω—Ñ–∞—Ä–∫—Ç –º–∏–æ–∫–∞—Ä–¥–∞.
- –ú–æ—Ä—Ñ–æ–ª–æ–≥–∏—è: –•–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —Å–æ—Ö—Ä–∞–Ω–µ–Ω–∏–µ–º —Å—Ç—Ä—É–∫—Ç—É—Ä–Ω–æ–π —Ü–µ–ª–æ—Å—Ç–Ω–æ—Å—Ç–∏ —Ç–∫–∞–Ω–∏, –∫–æ—Ç–æ—Ä–∞—è –ø—Ä–∏–æ–±—Ä–µ—Ç–∞–µ—Ç –ø–ª–æ—Ç–Ω—É—é –∏ –±–ª–µ–¥–Ω—É—é –∫–æ–Ω—Å–∏—Å—Ç–µ–Ω—Ü–∏—é –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –¥–µ–Ω–∞—Ç—É—Ä–∞—Ü–∏–∏ –±–µ–ª–∫–æ–≤.
2. Колликвационный некроз («влажный»)
- –ü—Ä–∏–º–µ—Ä: –ò–Ω—Ñ–∞—Ä–∫—Ç –º–æ–∑–≥–∞.
- –ú–æ—Ä—Ñ–æ–ª–æ–≥–∏—è: –ù–∞–±–ª—é–¥–∞–µ—Ç—Å—è —Ä–∞–∑–º—è–≥—á–µ–Ω–∏–µ –∏ –ª–∏–∑–∏—Å —Ç–∫–∞–Ω–∏, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏—é –ø–æ–ª–æ—Å—Ç–µ–π –∏ –∫–∏—Å—Ç.
3. –ì–∞–Ω–≥—Ä–µ–Ω–∞
- –°—É—Ö–∞—è: –Ý–∞–∑–≤–∏–≤–∞–µ—Ç—Å—è –≤ —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ –Ω–∞—Ä—É—à–µ–Ω–∏—è –∫—Ä–æ–≤–æ—Å–Ω–∞–±–∂–µ–Ω–∏—è, –Ω–∞–ø—Ä–∏–º–µ—Ä, –ø—Ä–∏ –∞—Ç–µ—Ä–æ—Å–∫–ª–µ—Ä–æ–∑–µ –∫–æ–Ω–µ—á–Ω–æ—Å—Ç–µ–π.
- –í–ª–∞–∂–Ω–∞—è: –ê—Å—Å–æ—Ü–∏–∏—Ä—É–µ—Ç—Å—è —Å –ø—Ä–∏—Å–æ–µ–¥–∏–Ω–µ–Ω–∏–µ–º –∏–Ω—Ñ–µ–∫—Ü–∏–∏ –∏ —Ä–∞–∑–≤–∏—Ç–∏–µ–º –æ—Ç–µ—á–Ω–æ–≥–æ –Ω–µ–∫—Ä–æ–∑–∞, —á–∞—Å—Ç–æ –≤—Å—Ç—Ä–µ—á–∞—é—â–µ–≥–æ—Å—è –≤ –∫–∏—à–µ—á–Ω–∏–∫–µ.
- –ì–∞–∑–æ–≤–∞—è: –í–æ–∑–Ω–∏–∫–∞–µ—Ç –ø—Ä–∏ –∏–Ω—Ñ–∏—Ü–∏—Ä–æ–≤–∞–Ω–∏–∏ —Ç–∫–∞–Ω–µ–π –∞–Ω–∞—ç—Ä–æ–±–Ω—ã–º–∏ –±–∞–∫—Ç–µ—Ä–∏—è–º–∏ —Ä–æ–¥–∞ Clostridium, —á—Ç–æ —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞–µ—Ç—Å—è –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏–µ–º –≥–∞–∑–æ–≤—ã—Ö –ø—É–∑—ã—Ä—å–∫–æ–≤ –≤ –Ω–µ–∫—Ä–æ—Ç–∏–∑–∏—Ä–æ–≤–∞–Ω–Ω—ã—Ö —Ç–∫–∞–Ω—è—Ö.
4. Казеозный некроз («творожистый»)
- –ü—Ä–∏–º–µ—Ä: –¢—É–±–µ—Ä–∫—É–ª–µ–∑.
- –ú–∏–∫—Ä–æ—Å–∫–æ–ø–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞: –¢–∫–∞–Ω—å –ø—Ä–∏–æ–±—Ä–µ—Ç–∞–µ—Ç –∞–º–æ—Ä—Ñ–Ω—É—é —Å—Ç—Ä—É–∫—Ç—É—Ä—É —Å —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã–º "—Ç–≤–æ—Ä–æ–∂–∏—Å—Ç—ã–º" –≤–∏–¥–æ–º, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω—ã–º –∫–∞–∑–µ–∏—Ñ–∏–∫–∞—Ü–∏–µ–π.
5. –§–∏–±—Ä–∏–Ω–æ–∏–¥–Ω—ã–π –Ω–µ–∫—Ä–æ–∑
- –õ–æ–∫–∞–ª–∏–∑–∞—Ü–∏—è: –ü—Ä–µ–∏–º—É—â–µ—Å—Ç–≤–µ–Ω–Ω–æ –≤ —Å–æ—Å—É–¥–∞—Ö –ø—Ä–∏ —Å–∏—Å—Ç–µ–º–Ω—ã—Ö –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è—Ö (–Ω–∞–ø—Ä–∏–º–µ—Ä, –ø—Ä–∏ –≤–∞—Å–∫—É–ª–∏—Ç–∞—Ö).
- –ú–æ—Ä—Ñ–æ–ª–æ–≥–∏—è: –í–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è —Å–æ–ø—Ä–æ–≤–æ–∂–¥–∞—é—Ç—Å—è –æ—Ç–ª–æ–∂–µ–Ω–∏–µ–º —Ñ–∏–±—Ä–∏–Ω–∞ –≤ —Å—Ç–µ–Ω–∫–∞—Ö —Å–æ—Å—É–¥–æ–≤.
üî¨ –ì–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è
–ü—Ä–∏ –≥–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–º –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–∏ –Ω–µ–∫—Ä–æ—Ç–∏—á–µ—Å–∫–∏—Ö —Ç–∫–∞–Ω–µ–π –Ω–∞–±–ª—é–¥–∞—é—Ç—Å—è —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è:
- - –Ø–¥—Ä–æ –∫–ª–µ—Ç–∫–∏: –ü—Ä–æ–≥—Ä–µ—Å—Å–∏—Ä—É–µ—Ç –æ—Ç –ø–∏–∫–Ω–æ–∑–∞ (—Å–º–æ—Ä—â–∏–≤–∞–Ω–∏—è) —á–µ—Ä–µ–∑ –∫–∞—Ä–∏–æ—Ä–µ–∫—Å–∏—Å (—Ñ—Ä–∞–≥–º–µ–Ω—Ç–∞—Ü–∏—é) –¥–æ –∫–∞—Ä–∏–æ–ª–∏–∑–∏—Å–∞ (–ø–æ–ª–Ω–æ–≥–æ —Ä–∞—Å—Ç–≤–æ—Ä–µ–Ω–∏—è).
- –¶–∏—Ç–æ–ø–ª–∞–∑–º–∞: –î–µ–Ω–∞—Ç—É—Ä–∞—Ü–∏—è –±–µ–ª–∫–æ–≤ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —ç–æ–∑–∏–Ω–æ—Ñ–∏–ª–∏–∏ (—Ä–æ–∑–æ–≤–æ–º—É –æ–∫—Ä–∞—à–∏–≤–∞–Ω–∏—é) —Ü–∏—Ç–æ–ø–ª–∞–∑–º—ã.
- –í–æ–∫—Ä—É–≥ –Ω–µ–∫—Ä–æ—Ç–∏—á–µ—Å–∫–∏—Ö –æ—á–∞–≥–æ–≤: –§–æ—Ä–º–∏—Ä—É–µ—Ç—Å—è –∑–æ–Ω–∞ –≤–æ—Å–ø–∞–ª–µ–Ω–∏—è, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∞—è—Å—è –∏–Ω—Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–µ–π –ª–µ–π–∫–æ—Ü–∏—Ç–æ–≤ –∏ –º–∞–∫—Ä–æ—Ñ–∞–≥–æ–≤, —á—Ç–æ —è–≤–ª—è–µ—Ç—Å—è —Ä–µ–∞–∫—Ü–∏–µ–π –æ—Ä–≥–∞–Ω–∏–∑–º–∞ –Ω–∞ –Ω–µ–∫—Ä–æ—Ç–∏—á–µ—Å–∫–∏–π –ø—Ä–æ—Ü–µ—Å—Å.
–¢–∞–∫–∏–º –æ–±—Ä–∞–∑–æ–º, –Ω–µ–∫—Ä–æ–∑ –ø—Ä–µ–¥—Å—Ç–∞–≤–ª—è–µ—Ç —Å–æ–±–æ–π —Å–ª–æ–∂–Ω—ã–π –∏ –º–Ω–æ–≥–æ–≥—Ä–∞–Ω–Ω—ã–π –ø—Ä–æ—Ü–µ—Å—Å, —Ç—Ä–µ–±—É—é—â–∏–π –≥–ª—É–±–æ–∫–æ–≥–æ –ø–æ–Ω–∏–º–∞–Ω–∏—è –µ–≥–æ –ø–∞—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏—Ö –º–µ—Ö–∞–Ω–∏–∑–º–æ–≤ –∏ –º–æ—Ä—Ñ–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö –ø—Ä–æ—è–≤–ª–µ–Ω–∏–π. –ò–∑—É—á–µ–Ω–∏–µ –¥–∞–Ω–Ω–æ–≥–æ —Ñ–µ–Ω–æ–º–µ–Ω–∞ –ø–æ–∑–≤–æ–ª—è–µ—Ç –Ω–µ —Ç–æ–ª—å–∫–æ –ª—É—á—à–µ –ø–æ–Ω—è—Ç—å –ø–∞—Ç–æ–≥–µ–Ω–µ–∑ —Ä–∞–∑–ª–∏—á–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π, –Ω–æ –∏ —Ä–∞–∑—Ä–∞–±–æ—Ç–∞—Ç—å —ç—Ñ—Ñ–µ–∫—Ç–∏–≤–Ω—ã–µ –º–µ—Ç–æ–¥—ã –∏—Ö –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –∏ –ª–µ—á–µ–Ω–∏—è.
–ü–æ–∫–∞–∑–∞—Ç—å –±–æ–ª—å—à–µ
3 –º—Å. –Ω–∞–∑–∞–¥
–ú—ã –Ω–∞–∫–æ–Ω–µ—Ü-—Ç–æ –≤—ã–ø–æ–ª–Ω–∏–ª–∏ –ø—Ä–æ—Å—å–±—É, –∫–æ—Ç–æ—Ä—É—é –Ω–∞–º –¥–∞–≤–Ω–æ –æ–∑–≤—É—á–∏–≤–∞–ª–∏.
–î–ª—è –∫–æ–≥–æ –ø—Ä–µ–¥–Ω–∞–∑–Ω–∞—á–µ–Ω –∫—É—Ä—Å: –º–µ–¥–∏—Ü–∏–Ω—Å–∫–∏–µ —Å–ø–µ—Ü–∏–∞–ª–∏—Å—Ç—ã –≤ –æ–±–ª–∞—Å—Ç–∏ —É–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–æ–π –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏, —Ç–µ—Ä–∞–ø–µ–≤—Ç–∏—á–µ—Å–∫–æ–π –ø—Ä–∞–∫—Ç–∏–∫–∏, –Ω–µ–≤—Ä–æ–ª–æ–≥–∏–∏, –∞ —Ç–∞–∫–∂–µ –æ—Ä–¥–∏–Ω–∞—Ç–æ—Ä—ã, —Å—Ç—Ä–µ–º—è—â–∏–µ—Å—è –∫ —É–≥–ª—É–±–ª–µ–Ω–Ω–æ–º—É –ø–æ–Ω–∏–º–∞–Ω–∏—é –º–µ—Ç–æ–¥–æ–≤ –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏.
–ö–ª—é—á–µ–≤—ã–µ –∫–æ–º–ø–µ—Ç–µ–Ω—Ü–∏–∏, –∫–æ—Ç–æ—Ä—ã–µ –±—É–¥—É—Ç –æ—Å–≤–æ–µ–Ω—ã:
- –î–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–∞—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –Ω–æ—Ä–º–∞–ª—å–Ω—ã—Ö –∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö —Å–æ—Å—Ç–æ—è–Ω–∏–π
- –í—ã—è–≤–ª–µ–Ω–∏–µ –∏ –∏–Ω—Ç–µ—Ä–ø—Ä–µ—Ç–∞—Ü–∏—è –∏–Ω—Å—É–ª—å—Ç–æ–≤, –æ–ø—É—Ö–æ–ª–µ–π –∏ —Ç—Ä–∞–≤–º–∞—Ç–∏—á–µ—Å–∫–∏—Ö –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–π –≥–æ–ª–æ–≤–Ω–æ–≥–æ –º–æ–∑–≥–∞
- –ú–∏–Ω–∏–º–∏–∑–∞—Ü–∏—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏—Ö –æ—à–∏–±–æ–∫ –ø—Ä–∏ –∞–Ω–∞–ª–∏–∑–µ –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω—ã—Ö –¥–∞–Ω–Ω—ã—Ö
–°—Ç—Ä—É–∫—Ç—É—Ä–∞ –∫—É—Ä—Å–∞:
1. –°—Ä–∞–≤–Ω–∏—Ç–µ–ª—å–Ω—ã–π –∞–Ω–∞–ª–∏–∑ –º–µ—Ç–æ–¥–æ–≤ –ö–¢ –∏ –ú–Ý–¢: —Ñ—É–Ω–¥–∞–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –ø—Ä–∏–Ω—Ü–∏–ø—ã –∏ –∫—Ä–∏—Ç–µ—Ä–∏–∏ –≤—ã–±–æ—Ä–∞
2. –ò—à–µ–º–∏—á–µ—Å–∫–∏–µ –∏ –≥–µ–º–æ—Ä—Ä–∞–≥–∏—á–µ—Å–∫–∏–µ –∏–Ω—Å—É–ª—å—Ç—ã: –ø–∞—Ç–æ–≥–µ–Ω–µ–∑, –∫–ª–∏–Ω–∏–∫–∞ –∏ –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω—ã–µ –º–∞—Ä–∫–µ—Ä—ã
3. –û–ø—É—Ö–æ–ª–µ–≤—ã–µ –ø—Ä–æ—Ü–µ—Å—Å—ã –≥–æ–ª–æ–≤–Ω–æ–≥–æ –º–æ–∑–≥–∞: –∫–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è, –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –∏ –ø–æ–¥—Ö–æ–¥—ã –∫ –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏
4. –≠–Ω—Ü–µ—Ñ–∞–ª–∏—Ç—ã: —ç—Ç–∏–æ–ª–æ–≥–∏—è, –ø–∞—Ç–æ–º–æ—Ä—Ñ–æ–ª–æ–≥–∏—è, –∞–ª–≥–æ—Ä–∏—Ç–º—ã –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω–æ–π –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –∏ —Ç–µ—Ä–∞–ø–µ–≤—Ç–∏—á–µ—Å–∫–∏–µ —Å—Ç—Ä–∞—Ç–µ–≥–∏–∏
5. –ß–µ—Ä–µ–ø–Ω–æ-–º–æ–∑–≥–æ–≤—ã–µ —Ç—Ä–∞–≤–º—ã: —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏—Å—Ç–∏–∫–∞ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–π, –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏–µ –∫—Ä–∏—Ç–µ—Ä–∏–∏ –∏ –º–µ—Ç–æ–¥—ã –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏
6. –î–µ–º–∏–µ–ª–∏–Ω–∏–∑–∏—Ä—É—é—â–∏–µ –∏ –¥–µ–≥–µ–Ω–µ—Ä–∞—Ç–∏–≤–Ω—ã–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è –¶–ù–°: —Å–æ–≤—Ä–µ–º–µ–Ω–Ω—ã–µ –ø–æ–¥—Ö–æ–¥—ã –∫ –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏ –∏ –∫–ª–∏–Ω–∏–∫–æ-–¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∞—è –∫–æ—Ä—Ä–µ–ª—è—Ü–∏—è
–§–æ—Ä–º–∞—Ç –æ–±—É—á–µ–Ω–∏—è:
- –í–∏–¥–µ–æ–ª–µ–∫—Ü–∏–∏ –ø—Ä–æ–¥–æ–ª–∂–∏—Ç–µ–ª—å–Ω–æ—Å—Ç—å—é 30-40 –º–∏–Ω—É—Ç, –æ—Ö–≤–∞—Ç—ã–≤–∞—é—â–∏–µ –∫–ª—é—á–µ–≤—ã–µ –∞—Å–ø–µ–∫—Ç—ã –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏
- –ê–ª–≥–æ—Ä–∏—Ç–º–∏—á–µ—Å–∫–∏–µ —á–µ–∫-–ª–∏—Å—Ç—ã –¥–ª—è –ø—Ä–∏–Ω—è—Ç–∏—è —Ä–µ—à–µ–Ω–∏–π –≤ —ç–∫—Å—Ç—Ä–µ–Ω–Ω—ã—Ö —Å–∏—Ç—É–∞—Ü–∏—è—Ö
- –î–µ—Ç–∞–ª—å–Ω—ã–π –∞–Ω–∞–ª–∏–∑ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏—Ö —Å–ª—É—á–∞–µ–≤ —Å –ø—Ä–µ–¥–æ—Å—Ç–∞–≤–ª–µ–Ω–∏–µ–º –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω—ã—Ö –¥–∞–Ω–Ω—ã—Ö –∏ –∏—Ö –∏–Ω—Ç–µ—Ä–ø—Ä–µ—Ç–∞—Ü–∏–µ–π
–°–ø–µ—Ü–∏–∞–ª—å–Ω–æ–µ –ø—Ä–µ–¥–ª–æ–∂–µ–Ω–∏–µ –¥–æ 5 –∞–≤–≥—É—Å—Ç–∞!
- –°—Ç–æ–∏–º–æ—Å—Ç—å –∫—É—Ä—Å–∞: 980 —Ä—É–±–ª–µ–π (–ø–µ—Ä–≤–æ–Ω–∞—á–∞–ª—å–Ω–∞—è —Ü–µ–Ω–∞: 1450 —Ä—É–±–ª–µ–π)
- –ù–∞—á–∞–ª–æ –∫—É—Ä—Å–∞: 11 –∞–≤–≥—É—Å—Ç–∞
- –î–æ—Å—Ç—É–ø –∫ –º–∞—Ç–µ—Ä–∏–∞–ª–∞–º –ø—Ä–µ–¥–æ—Å—Ç–∞–≤–ª—è–µ—Ç—Å—è –Ω–∞ —Å—Ä–æ–∫ 12 –º–µ—Å—è—Ü–µ–≤
–ö–∞–∫ –∑–∞—Ä–µ–≥–∏—Å—Ç—Ä–∏—Ä–æ–≤–∞—Ç—å—Å—è?
–û—Ç–ø—Ä–∞–≤—å—Ç–µ —Å–æ–æ–±—â–µ–Ω–∏–µ "–¢–û–ú–û–ì–Ý–ê–§–ò–Ø" –≤ —Å–æ–æ–±—â–µ–Ω–∏—è –≥—Ä—É–ø–ø—ã –¥–ª—è –ø–æ–ª—É—á–µ–Ω–∏—è –¥–æ–ø–æ–ª–Ω–∏—Ç–µ–ª—å–Ω–æ–π –∏–Ω—Ñ–æ—Ä–º–∞—Ü–∏–∏ –∏ –∑–∞–ø–∏—Å–∏ –Ω–∞ –∫—É—Ä—Å.
–î–ª—è –∫–æ–≥–æ –ø—Ä–µ–¥–Ω–∞–∑–Ω–∞—á–µ–Ω –∫—É—Ä—Å: –º–µ–¥–∏—Ü–∏–Ω—Å–∫–∏–µ —Å–ø–µ—Ü–∏–∞–ª–∏—Å—Ç—ã –≤ –æ–±–ª–∞—Å—Ç–∏ —É–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–æ–π –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏, —Ç–µ—Ä–∞–ø–µ–≤—Ç–∏—á–µ—Å–∫–æ–π –ø—Ä–∞–∫—Ç–∏–∫–∏, –Ω–µ–≤—Ä–æ–ª–æ–≥–∏–∏, –∞ —Ç–∞–∫–∂–µ –æ—Ä–¥–∏–Ω–∞—Ç–æ—Ä—ã, —Å—Ç—Ä–µ–º—è—â–∏–µ—Å—è –∫ —É–≥–ª—É–±–ª–µ–Ω–Ω–æ–º—É –ø–æ–Ω–∏–º–∞–Ω–∏—é –º–µ—Ç–æ–¥–æ–≤ –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏.
–ö–ª—é—á–µ–≤—ã–µ –∫–æ–º–ø–µ—Ç–µ–Ω—Ü–∏–∏, –∫–æ—Ç–æ—Ä—ã–µ –±—É–¥—É—Ç –æ—Å–≤–æ–µ–Ω—ã:
- –î–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏–∞–ª—å–Ω–∞—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –Ω–æ—Ä–º–∞–ª—å–Ω—ã—Ö –∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏—Ö —Å–æ—Å—Ç–æ—è–Ω–∏–π
- –í—ã—è–≤–ª–µ–Ω–∏–µ –∏ –∏–Ω—Ç–µ—Ä–ø—Ä–µ—Ç–∞—Ü–∏—è –∏–Ω—Å—É–ª—å—Ç–æ–≤, –æ–ø—É—Ö–æ–ª–µ–π –∏ —Ç—Ä–∞–≤–º–∞—Ç–∏—á–µ—Å–∫–∏—Ö –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–π –≥–æ–ª–æ–≤–Ω–æ–≥–æ –º–æ–∑–≥–∞
- –ú–∏–Ω–∏–º–∏–∑–∞—Ü–∏—è –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏—Ö –æ—à–∏–±–æ–∫ –ø—Ä–∏ –∞–Ω–∞–ª–∏–∑–µ –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω—ã—Ö –¥–∞–Ω–Ω—ã—Ö
–°—Ç—Ä—É–∫—Ç—É—Ä–∞ –∫—É—Ä—Å–∞:
1. –°—Ä–∞–≤–Ω–∏—Ç–µ–ª—å–Ω—ã–π –∞–Ω–∞–ª–∏–∑ –º–µ—Ç–æ–¥–æ–≤ –ö–¢ –∏ –ú–Ý–¢: —Ñ—É–Ω–¥–∞–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –ø—Ä–∏–Ω—Ü–∏–ø—ã –∏ –∫—Ä–∏—Ç–µ—Ä–∏–∏ –≤—ã–±–æ—Ä–∞
2. –ò—à–µ–º–∏—á–µ—Å–∫–∏–µ –∏ –≥–µ–º–æ—Ä—Ä–∞–≥–∏—á–µ—Å–∫–∏–µ –∏–Ω—Å—É–ª—å—Ç—ã: –ø–∞—Ç–æ–≥–µ–Ω–µ–∑, –∫–ª–∏–Ω–∏–∫–∞ –∏ –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω—ã–µ –º–∞—Ä–∫–µ—Ä—ã
3. –û–ø—É—Ö–æ–ª–µ–≤—ã–µ –ø—Ä–æ—Ü–µ—Å—Å—ã –≥–æ–ª–æ–≤–Ω–æ–≥–æ –º–æ–∑–≥–∞: –∫–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è, –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –∏ –ø–æ–¥—Ö–æ–¥—ã –∫ –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏
4. –≠–Ω—Ü–µ—Ñ–∞–ª–∏—Ç—ã: —ç—Ç–∏–æ–ª–æ–≥–∏—è, –ø–∞—Ç–æ–º–æ—Ä—Ñ–æ–ª–æ–≥–∏—è, –∞–ª–≥–æ—Ä–∏—Ç–º—ã –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω–æ–π –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –∏ —Ç–µ—Ä–∞–ø–µ–≤—Ç–∏—á–µ—Å–∫–∏–µ —Å—Ç—Ä–∞—Ç–µ–≥–∏–∏
5. –ß–µ—Ä–µ–ø–Ω–æ-–º–æ–∑–≥–æ–≤—ã–µ —Ç—Ä–∞–≤–º—ã: —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏—Å—Ç–∏–∫–∞ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–π, –¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∏–µ –∫—Ä–∏—Ç–µ—Ä–∏–∏ –∏ –º–µ—Ç–æ–¥—ã –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏
6. –î–µ–º–∏–µ–ª–∏–Ω–∏–∑–∏—Ä—É—é—â–∏–µ –∏ –¥–µ–≥–µ–Ω–µ—Ä–∞—Ç–∏–≤–Ω—ã–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è –¶–ù–°: —Å–æ–≤—Ä–µ–º–µ–Ω–Ω—ã–µ –ø–æ–¥—Ö–æ–¥—ã –∫ –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏ –∏ –∫–ª–∏–Ω–∏–∫–æ-–¥–∏–∞–≥–Ω–æ—Å—Ç–∏—á–µ—Å–∫–∞—è –∫–æ—Ä—Ä–µ–ª—è—Ü–∏—è
–§–æ—Ä–º–∞—Ç –æ–±—É—á–µ–Ω–∏—è:
- –í–∏–¥–µ–æ–ª–µ–∫—Ü–∏–∏ –ø—Ä–æ–¥–æ–ª–∂–∏—Ç–µ–ª—å–Ω–æ—Å—Ç—å—é 30-40 –º–∏–Ω—É—Ç, –æ—Ö–≤–∞—Ç—ã–≤–∞—é—â–∏–µ –∫–ª—é—á–µ–≤—ã–µ –∞—Å–ø–µ–∫—Ç—ã –Ω–µ–π—Ä–æ–≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–∏
- –ê–ª–≥–æ—Ä–∏—Ç–º–∏—á–µ—Å–∫–∏–µ —á–µ–∫-–ª–∏—Å—Ç—ã –¥–ª—è –ø—Ä–∏–Ω—è—Ç–∏—è —Ä–µ—à–µ–Ω–∏–π –≤ —ç–∫—Å—Ç—Ä–µ–Ω–Ω—ã—Ö —Å–∏—Ç—É–∞—Ü–∏—è—Ö
- –î–µ—Ç–∞–ª—å–Ω—ã–π –∞–Ω–∞–ª–∏–∑ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏—Ö —Å–ª—É—á–∞–µ–≤ —Å –ø—Ä–µ–¥–æ—Å—Ç–∞–≤–ª–µ–Ω–∏–µ–º –≤–∏–∑—É–∞–ª–∏–∑–∞—Ü–∏–æ–Ω–Ω—ã—Ö –¥–∞–Ω–Ω—ã—Ö –∏ –∏—Ö –∏–Ω—Ç–µ—Ä–ø—Ä–µ—Ç–∞—Ü–∏–µ–π
–°–ø–µ—Ü–∏–∞–ª—å–Ω–æ–µ –ø—Ä–µ–¥–ª–æ–∂–µ–Ω–∏–µ –¥–æ 5 –∞–≤–≥—É—Å—Ç–∞!
- –°—Ç–æ–∏–º–æ—Å—Ç—å –∫—É—Ä—Å–∞: 980 —Ä—É–±–ª–µ–π (–ø–µ—Ä–≤–æ–Ω–∞—á–∞–ª—å–Ω–∞—è —Ü–µ–Ω–∞: 1450 —Ä—É–±–ª–µ–π)
- –ù–∞—á–∞–ª–æ –∫—É—Ä—Å–∞: 11 –∞–≤–≥—É—Å—Ç–∞
- –î–æ—Å—Ç—É–ø –∫ –º–∞—Ç–µ—Ä–∏–∞–ª–∞–º –ø—Ä–µ–¥–æ—Å—Ç–∞–≤–ª—è–µ—Ç—Å—è –Ω–∞ —Å—Ä–æ–∫ 12 –º–µ—Å—è—Ü–µ–≤
–ö–∞–∫ –∑–∞—Ä–µ–≥–∏—Å—Ç—Ä–∏—Ä–æ–≤–∞—Ç—å—Å—è?
–û—Ç–ø—Ä–∞–≤—å—Ç–µ —Å–æ–æ–±—â–µ–Ω–∏–µ "–¢–û–ú–û–ì–Ý–ê–§–ò–Ø" –≤ —Å–æ–æ–±—â–µ–Ω–∏—è –≥—Ä—É–ø–ø—ã –¥–ª—è –ø–æ–ª—É—á–µ–Ω–∏—è –¥–æ–ø–æ–ª–Ω–∏—Ç–µ–ª—å–Ω–æ–π –∏–Ω—Ñ–æ—Ä–º–∞—Ü–∏–∏ –∏ –∑–∞–ø–∏—Å–∏ –Ω–∞ –∫—É—Ä—Å.
–ü–æ–∫–∞–∑–∞—Ç—å –±–æ–ª—å—à–µ
3 –º—Å. –Ω–∞–∑–∞–¥
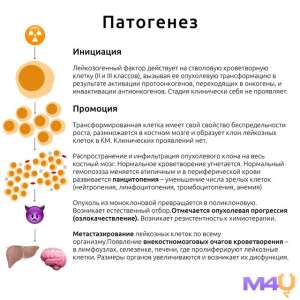
–õ–µ–π–∫–æ–∑ –ø—Ä–µ–¥—Å—Ç–∞–≤–ª—è–µ—Ç —Å–æ–±–æ–π –≥–µ—Ç–µ—Ä–æ–≥–µ–Ω–Ω—É—é –≥—Ä—É–ø–ø—É –∑–ª–æ–∫–∞—á–µ—Å—Ç–≤–µ–Ω–Ω—ã—Ö –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–π —Å–∏—Å—Ç–µ–º—ã –∫—Ä–æ–≤–µ—Ç–≤–æ—Ä–µ–Ω–∏—è, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∏—Ö—Å—è –Ω–µ–∫–æ–Ω—Ç—Ä–æ–ª–∏—Ä—É–µ–º–æ–π –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∞—Ü–∏–µ–π –∞–Ω–æ–º–∞–ª—å–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫ –º–∏–µ–ª–æ–∏–¥–Ω–æ–≥–æ –∏–ª–∏ –ª–∏–º—Ñ–æ–∏–¥–Ω–æ–≥–æ —Ä—è–¥–∞. –≠—Ç–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –∫–ª–µ—Ç–∫–∏, –∏–∑–≤–µ—Å—Ç–Ω—ã–µ –∫–∞–∫ –ª–µ–π–∫–æ—Ü–∏—Ç—ã, –æ–±–ª–∞–¥–∞—é—Ç —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç—å—é –∫ –∏–Ω–≤–∞–∑–∏–∏ –∏ –º–µ—Ç–∞—Å—Ç–∞–∑–∏—Ä–æ–≤–∞–Ω–∏—é, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é –Ω–æ—Ä–º–∞–ª—å–Ω–æ–≥–æ –≥–µ–º–æ–ø–æ—ç–∑–∞ –∏ –¥–∏—Å—Ñ—É–Ω–∫—Ü–∏–∏ —Ä–∞–∑–ª–∏—á–Ω—ã—Ö –æ—Ä–≥–∞–Ω–æ–≤.
–≠—Ç–∏–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –∞—Å–ø–µ–∫—Ç—ã
–≠—Ç–∏–æ–ª–æ–≥–∏—è –ª–µ–π–∫–æ–∑–æ–≤ –¥–æ –∫–æ–Ω—Ü–∞ –Ω–µ –≤—ã—è—Å–Ω–µ–Ω–∞, –æ–¥–Ω–∞–∫–æ —Å—É—â–µ—Å—Ç–≤—É–µ—Ç —Ä—è–¥ —Ñ–∞–∫—Ç–æ—Ä–æ–≤, —Å–ø–æ—Å–æ–±—Å—Ç–≤—É—é—â–∏—Ö –∏—Ö —Ä–∞–∑–≤–∏—Ç–∏—é. –ö –Ω–∏–º –æ—Ç–Ω–æ—Å—è—Ç—Å—è:
- –ò–æ–Ω–∏–∑–∏—Ä—É—é—â–µ–µ –∏–∑–ª—É—á–µ–Ω–∏–µ, –∫–æ—Ç–æ—Ä–æ–µ –º–æ–∂–µ—Ç –≤—ã–∑—ã–≤–∞—Ç—å –º—É—Ç–∞—Ü–∏–∏ –≤ –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–æ–º –º–∞—Ç–µ—Ä–∏–∞–ª–µ –∫–ª–µ—Ç–æ–∫.
- –•–∏–º–∏—á–µ—Å–∫–∏–µ –∫–∞–Ω—Ü–µ—Ä–æ–≥–µ–Ω—ã, —Ç–∞–∫–∏–µ –∫–∞–∫ –±–µ–Ω–∑–æ–ª –∏ –∞–ª–∫–∏–ª–∏—Ä—É—é—â–∏–µ –∞–≥–µ–Ω—Ç—ã, –æ–±–ª–∞–¥–∞—é—â–∏–µ –º—É—Ç–∞–≥–µ–Ω–Ω—ã–º –ø–æ—Ç–µ–Ω—Ü–∏–∞–ª–æ–º.
- –í–∏—Ä—É—Å–Ω—ã–µ –∏–Ω—Ñ–µ–∫—Ü–∏–∏, –≤–∫–ª—é—á–∞—è —Ä–µ—Ç—Ä–æ–≤–∏—Ä—É—Å—ã, —Å–ø–æ—Å–æ–±–Ω—ã–µ –∏–Ω—Ç–µ–≥—Ä–∏—Ä–æ–≤–∞—Ç—å—Å—è –≤ –≥–µ–Ω–æ–º –∫–ª–µ—Ç–æ–∫ –∏ –≤—ã–∑—ã–≤–∞—Ç—å –∏—Ö —Ç—Ä–∞–Ω—Å—Ñ–æ—Ä–º–∞—Ü–∏—é.
- –ì–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∞—è –ø—Ä–µ–¥—Ä–∞—Å–ø–æ–ª–æ–∂–µ–Ω–Ω–æ—Å—Ç—å, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω–∞—è –º—É—Ç–∞—Ü–∏—è–º–∏ –≤ –≥–µ–Ω–∞—Ö, —Ä–µ–≥—É–ª–∏—Ä—É—é—â–∏—Ö –∫–ª–µ—Ç–æ—á–Ω—ã–π —Ü–∏–∫–ª –∏ –∞–ø–æ–ø—Ç–æ–∑.
–ü–∞—Ç–æ—Ñ–∏–∑–∏–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –º–µ—Ö–∞–Ω–∏–∑–º—ã
–ü–∞—Ç–æ–≥–µ–Ω–µ–∑ –ª–µ–π–∫–æ–∑–æ–≤ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –Ω–æ—Ä–º–∞–ª—å–Ω–æ–≥–æ –≥–µ–º–æ–ø–æ—ç—Ç–∏—á–µ—Å–∫–æ–≥–æ –ø—Ä–æ—Ü–µ—Å—Å–∞, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∞—Ü–∏–∏ –∏ –Ω–∞–∫–æ–ø–ª–µ–Ω–∏—é –∞–Ω–æ–º–∞–ª—å–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫ –≤ –∫–æ—Å—Ç–Ω–æ–º –º–æ–∑–≥–µ, –ø–µ—Ä–∏—Ñ–µ—Ä–∏—á–µ—Å–∫–æ–π –∫—Ä–æ–≤–∏ –∏ —ç–∫—Å—Ç—Ä–∞–º–µ–¥—É–ª–ª—è—Ä–Ω—ã—Ö —Ç–∫–∞–Ω—è—Ö. –≠—Ç–∏ –∫–ª–µ—Ç–∫–∏, –æ–±–ª–∞–¥–∞—è –∏–Ω–≤–∞–∑–∏–≤–Ω—ã–º–∏ —Å–≤–æ–π—Å—Ç–≤–∞–º–∏, –≤—ã—Ç–µ—Å–Ω—è—é—Ç –Ω–æ—Ä–º–∞–ª—å–Ω—ã–µ –≥–µ–º–æ–ø–æ—ç—Ç–∏—á–µ—Å–∫–∏–µ –ø—Ä–µ–¥—à–µ—Å—Ç–≤–µ–Ω–Ω–∏–∫–∏, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —Ä–∞–∑–≤–∏—Ç–∏—é –∞–Ω–µ–º–∏–∏, —Ç—Ä–æ–º–±–æ—Ü–∏—Ç–æ–ø–µ–Ω–∏–∏ –∏ –≥—Ä–∞–Ω—É–ª–æ—Ü–∏—Ç–æ–ø–µ–Ω–∏–∏. –í —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ –≤–æ–∑–Ω–∏–∫–∞—é—Ç –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏–µ –ø—Ä–æ—è–≤–ª–µ–Ω–∏—è, —Å–≤—è–∑–∞–Ω–Ω—ã–µ —Å –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º —Ñ—É–Ω–∫—Ü–∏–π —Ä–∞–∑–ª–∏—á–Ω—ã—Ö –æ—Ä–≥–∞–Ω–æ–≤ –∏ —Å–∏—Å—Ç–µ–º.
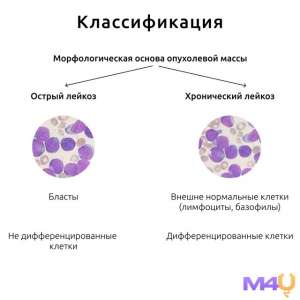
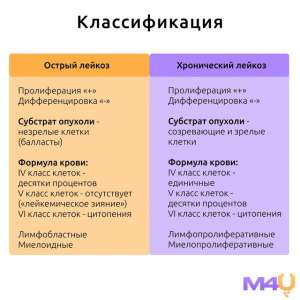
–ö–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è –ª–µ–π–∫–æ–∑–æ–≤
–õ–µ–π–∫–æ–∑—ã –∫–ª–∞—Å—Å–∏—Ñ–∏—Ü–∏—Ä—É—é—Ç—Å—è –ø–æ –Ω–µ—Å–∫–æ–ª—å–∫–∏–º –∫—Ä–∏—Ç–µ—Ä–∏—è–º, –≤–∫–ª—é—á–∞—è –º–æ—Ä—Ñ–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ, —Ü–∏—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–µ –∏ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏–µ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏—Å—Ç–∏–∫–∏.
1. –ü–æ —Ç–∏–ø—É –∫–ª–µ—Ç–æ–∫:
- –û—Å—Ç—Ä—ã–µ –ª–µ–π–∫–æ–∑—ã, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∏–µ—Å—è –±—ã—Å—Ç—Ä—ã–º —Ä–æ—Å—Ç–æ–º –∏ –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∞—Ü–∏–µ–π –Ω–µ–∑—Ä–µ–ª—ã—Ö –∫–ª–µ—Ç–æ–∫.
- –•—Ä–æ–Ω–∏—á–µ—Å–∫–∏–µ –ª–µ–π–∫–æ–∑—ã, –ø—Ä–∏ –∫–æ—Ç–æ—Ä—ã—Ö –Ω–∞–±–ª—é–¥–∞–µ—Ç—Å—è –º–µ–¥–ª–µ–Ω–Ω–æ–µ –ø—Ä–æ–≥—Ä–µ—Å—Å–∏—Ä–æ–≤–∞–Ω–∏–µ –∏ –ø—Ä–µ–æ–±–ª–∞–¥–∞–Ω–∏–µ –∑—Ä–µ–ª—ã—Ö –∫–ª–µ—Ç–æ–∫.
2. –ü–æ –ª–∏–Ω–∏–∏ –¥–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏—Ä–æ–≤–∫–∏ –∫–ª–µ—Ç–æ–∫:
- –ú–∏–µ–ª–æ–∏–¥–Ω—ã–µ –ª–µ–π–∫–æ–∑—ã, –ø—Ä–æ–∏—Å—Ö–æ–¥—è—â–∏–µ –∏–∑ –∫–ª–µ—Ç–æ–∫ –º–∏–µ–ª–æ–∏–¥–Ω–æ–≥–æ —Ä—è–¥–∞, –≤–∫–ª—é—á–∞—è –≥—Ä–∞–Ω—É–ª–æ—Ü–∏—Ç—ã, –º–æ–Ω–æ—Ü–∏—Ç—ã, —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç—ã –∏ —Ç—Ä–æ–º–±–æ—Ü–∏—Ç—ã.
- –õ–∏–º—Ñ–æ–∏–¥–Ω—ã–µ –ª–µ–π–∫–æ–∑—ã, –≤–æ–∑–Ω–∏–∫–∞—é—â–∏–µ –∏–∑ –ª–∏–º—Ñ–æ–∏–¥–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫, –≤–∫–ª—é—á–∞—è B- –∏ T-–ª–∏–º—Ñ–æ—Ü–∏—Ç—ã.
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∏–µ –ø—Ä–æ—è–≤–ª–µ–Ω–∏—è –ª–µ–π–∫–æ–∑–æ–≤ –≤–∞—Ä—å–∏—Ä—É—é—Ç—Å—è –≤ –∑–∞–≤–∏—Å–∏–º–æ—Å—Ç–∏ –æ—Ç —Ç–∏–ø–∞, —Å—Ç–∞–¥–∏–∏ –∏ —Å—Ç–µ–ø–µ–Ω–∏ –∏–Ω–≤–∞–∑–∏–∏ –∞–Ω–æ–º–∞–ª—å–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫. –û–¥–Ω–∞–∫–æ –º–æ–∂–Ω–æ –≤—ã–¥–µ–ª–∏—Ç—å —Ä—è–¥ –æ–±—â–∏—Ö —Å–∏–º–ø—Ç–æ–º–æ–≤, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã—Ö –¥–ª—è –±–æ–ª—å—à–∏–Ω—Å—Ç–≤–∞ —Ñ–æ—Ä–º –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è:
- –û–±—â–∞—è —Å–ª–∞–±–æ—Å—Ç—å –∏ –ø–æ–≤—ã—à–µ–Ω–Ω–∞—è —É—Ç–æ–º–ª—è–µ–º–æ—Å—Ç—å, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω—ã–µ –∞–Ω–µ–º–∏–µ–π –∏ –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –º–µ—Ç–∞–±–æ–ª–∏—á–µ—Å–∫–∏—Ö –ø—Ä–æ—Ü–µ—Å—Å–æ–≤.
- –ë–ª–µ–¥–Ω–æ—Å—Ç—å –∫–æ–∂–Ω—ã—Ö –ø–æ–∫—Ä–æ–≤–æ–≤ –∏ —Å–ª–∏–∑–∏—Å—Ç—ã—Ö –æ–±–æ–ª–æ—á–µ–∫, —Å–≤—è–∑–∞–Ω–Ω–∞—è —Å –∞–Ω–µ–º–∏–µ–π.
- –ì–µ–º–æ—Ä—Ä–∞–≥–∏—á–µ—Å–∫–∏–π —Å–∏–Ω–¥—Ä–æ–º, –ø—Ä–æ—è–≤–ª—è—é—â–∏–π—Å—è –∫—Ä–æ–≤–æ—Ç–æ—á–∏–≤–æ—Å—Ç—å—é –¥–µ—Å–µ–Ω, –Ω–æ—Å–æ–≤—ã–º–∏ –∫—Ä–æ–≤–æ—Ç–µ—á–µ–Ω–∏—è–º–∏ –∏ –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏–µ–º –≥–µ–º–∞—Ç–æ–º.
- –ß–∞—Å—Ç—ã–µ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω—ã–µ –∏–º–º—É–Ω–æ–¥–µ—Ñ–∏—Ü–∏—Ç–æ–º, –≤—ã–∑–≤–∞–Ω–Ω—ã–º —Å–Ω–∏–∂–µ–Ω–∏–µ–º –∫–æ–ª–∏—á–µ—Å—Ç–≤–∞ –∏ —Ñ—É–Ω–∫—Ü–∏–æ–Ω–∞–ª—å–Ω–æ–π –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –ª–µ–π–∫–æ—Ü–∏—Ç–æ–≤.
- –ì–µ–ø–∞—Ç–æ—Å–ø–ª–µ–Ω–æ–º–µ–≥–∞–ª–∏—è, —Å–≤—è–∑–∞–Ω–Ω–∞—è —Å –∏–Ω—Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–µ–π –ø–µ—á–µ–Ω–∏ –∏ —Å–µ–ª–µ–∑–µ–Ω–∫–∏ –∞–Ω–æ–º–∞–ª—å–Ω—ã–º–∏ –∫–ª–µ—Ç–∫–∞–º–∏.
–¢–µ—Ä–∞–ø–µ–≤—Ç–∏—á–µ—Å–∫–∏–µ –ø–æ–¥—Ö–æ–¥—ã
–õ–µ—á–µ–Ω–∏–µ –ª–µ–π–∫–æ–∑–æ–≤ —è–≤–ª—è–µ—Ç—Å—è —Å–ª–æ–∂–Ω–æ–π –∑–∞–¥–∞—á–µ–π, —Ç—Ä–µ–±—É—é—â–µ–π –º—É–ª—å—Ç–∏–¥–∏—Å—Ü–∏–ø–ª–∏–Ω–∞—Ä–Ω–æ–≥–æ –ø–æ–¥—Ö–æ–¥–∞. –û—Å–Ω–æ–≤–Ω—ã–µ –º–µ—Ç–æ–¥—ã —Ç–µ—Ä–∞–ø–∏–∏ –≤–∫–ª—é—á–∞—é—Ç:
1. –•–∏–º–∏–æ—Ç–µ—Ä–∞–ø–∏—é, –Ω–∞–ø—Ä–∞–≤–ª–µ–Ω–Ω—É—é –Ω–∞ —É–Ω–∏—á—Ç–æ–∂–µ–Ω–∏–µ –±—ã—Å—Ç—Ä–æ –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∏—Ä—É—é—â–∏—Ö –∑–ª–æ–∫–∞—á–µ—Å—Ç–≤–µ–Ω–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫.
2. –õ—É—á–µ–≤—É—é —Ç–µ—Ä–∞–ø–∏—é, –ø—Ä–∏–º–µ–Ω—è–µ–º—É—é –¥–ª—è –ª–æ–∫–∞–ª—å–Ω–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è –Ω–∞ –æ–ø—É—Ö–æ–ª–µ–≤—ã–µ –æ—á–∞–≥–∏.
3. –¢—Ä–∞–Ω—Å–ø–ª–∞–Ω—Ç–∞—Ü–∏—é –≥–µ–º–æ–ø–æ—ç—Ç–∏—á–µ—Å–∫–∏—Ö —Å—Ç–≤–æ–ª–æ–≤—ã—Ö –∫–ª–µ—Ç–æ–∫, –ø–æ–∑–≤–æ–ª—è—é—â—É—é –≤–æ—Å—Å—Ç–∞–Ω–æ–≤–∏—Ç—å –Ω–æ—Ä–º–∞–ª—å–Ω—ã–π –≥–µ–º–æ–ø–æ—ç–∑.
4. –¢–∞—Ä–≥–µ—Ç–Ω—É—é —Ç–µ—Ä–∞–ø–∏—é, –æ—Å–Ω–æ–≤–∞–Ω–Ω—É—é –Ω–∞ –∏—Å–ø–æ–ª—å–∑–æ–≤–∞–Ω–∏–∏ –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤, –Ω–∞–ø—Ä–∞–≤–ª–µ–Ω–Ω—ã—Ö –Ω–∞ —Å–ø–µ—Ü–∏—Ñ–∏—á–µ—Å–∫–∏–µ –º–æ–ª–µ–∫—É–ª—è—Ä–Ω—ã–µ –º–∏—à–µ–Ω–∏.
–≠—Ç–∏–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –∞—Å–ø–µ–∫—Ç—ã
–≠—Ç–∏–æ–ª–æ–≥–∏—è –ª–µ–π–∫–æ–∑–æ–≤ –¥–æ –∫–æ–Ω—Ü–∞ –Ω–µ –≤—ã—è—Å–Ω–µ–Ω–∞, –æ–¥–Ω–∞–∫–æ —Å—É—â–µ—Å—Ç–≤—É–µ—Ç —Ä—è–¥ —Ñ–∞–∫—Ç–æ—Ä–æ–≤, —Å–ø–æ—Å–æ–±—Å—Ç–≤—É—é—â–∏—Ö –∏—Ö —Ä–∞–∑–≤–∏—Ç–∏—é. –ö –Ω–∏–º –æ—Ç–Ω–æ—Å—è—Ç—Å—è:
- –ò–æ–Ω–∏–∑–∏—Ä—É—é—â–µ–µ –∏–∑–ª—É—á–µ–Ω–∏–µ, –∫–æ—Ç–æ—Ä–æ–µ –º–æ–∂–µ—Ç –≤—ã–∑—ã–≤–∞—Ç—å –º—É—Ç–∞—Ü–∏–∏ –≤ –≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–æ–º –º–∞—Ç–µ—Ä–∏–∞–ª–µ –∫–ª–µ—Ç–æ–∫.
- –•–∏–º–∏—á–µ—Å–∫–∏–µ –∫–∞–Ω—Ü–µ—Ä–æ–≥–µ–Ω—ã, —Ç–∞–∫–∏–µ –∫–∞–∫ –±–µ–Ω–∑–æ–ª –∏ –∞–ª–∫–∏–ª–∏—Ä—É—é—â–∏–µ –∞–≥–µ–Ω—Ç—ã, –æ–±–ª–∞–¥–∞—é—â–∏–µ –º—É—Ç–∞–≥–µ–Ω–Ω—ã–º –ø–æ—Ç–µ–Ω—Ü–∏–∞–ª–æ–º.
- –í–∏—Ä—É—Å–Ω—ã–µ –∏–Ω—Ñ–µ–∫—Ü–∏–∏, –≤–∫–ª—é—á–∞—è —Ä–µ—Ç—Ä–æ–≤–∏—Ä—É—Å—ã, —Å–ø–æ—Å–æ–±–Ω—ã–µ –∏–Ω—Ç–µ–≥—Ä–∏—Ä–æ–≤–∞—Ç—å—Å—è –≤ –≥–µ–Ω–æ–º –∫–ª–µ—Ç–æ–∫ –∏ –≤—ã–∑—ã–≤–∞—Ç—å –∏—Ö —Ç—Ä–∞–Ω—Å—Ñ–æ—Ä–º–∞—Ü–∏—é.
- –ì–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∞—è –ø—Ä–µ–¥—Ä–∞—Å–ø–æ–ª–æ–∂–µ–Ω–Ω–æ—Å—Ç—å, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω–∞—è –º—É—Ç–∞—Ü–∏—è–º–∏ –≤ –≥–µ–Ω–∞—Ö, —Ä–µ–≥—É–ª–∏—Ä—É—é—â–∏—Ö –∫–ª–µ—Ç–æ—á–Ω—ã–π —Ü–∏–∫–ª –∏ –∞–ø–æ–ø—Ç–æ–∑.
–ü–∞—Ç–æ—Ñ–∏–∑–∏–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ –º–µ—Ö–∞–Ω–∏–∑–º—ã
–ü–∞—Ç–æ–≥–µ–Ω–µ–∑ –ª–µ–π–∫–æ–∑–æ–≤ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –Ω–æ—Ä–º–∞–ª—å–Ω–æ–≥–æ –≥–µ–º–æ–ø–æ—ç—Ç–∏—á–µ—Å–∫–æ–≥–æ –ø—Ä–æ—Ü–µ—Å—Å–∞, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∞—Ü–∏–∏ –∏ –Ω–∞–∫–æ–ø–ª–µ–Ω–∏—é –∞–Ω–æ–º–∞–ª—å–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫ –≤ –∫–æ—Å—Ç–Ω–æ–º –º–æ–∑–≥–µ, –ø–µ—Ä–∏—Ñ–µ—Ä–∏—á–µ—Å–∫–æ–π –∫—Ä–æ–≤–∏ –∏ —ç–∫—Å—Ç—Ä–∞–º–µ–¥—É–ª–ª—è—Ä–Ω—ã—Ö —Ç–∫–∞–Ω—è—Ö. –≠—Ç–∏ –∫–ª–µ—Ç–∫–∏, –æ–±–ª–∞–¥–∞—è –∏–Ω–≤–∞–∑–∏–≤–Ω—ã–º–∏ —Å–≤–æ–π—Å—Ç–≤–∞–º–∏, –≤—ã—Ç–µ—Å–Ω—è—é—Ç –Ω–æ—Ä–º–∞–ª—å–Ω—ã–µ –≥–µ–º–æ–ø–æ—ç—Ç–∏—á–µ—Å–∫–∏–µ –ø—Ä–µ–¥—à–µ—Å—Ç–≤–µ–Ω–Ω–∏–∫–∏, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ —Ä–∞–∑–≤–∏—Ç–∏—é –∞–Ω–µ–º–∏–∏, —Ç—Ä–æ–º–±–æ—Ü–∏—Ç–æ–ø–µ–Ω–∏–∏ –∏ –≥—Ä–∞–Ω—É–ª–æ—Ü–∏—Ç–æ–ø–µ–Ω–∏–∏. –í —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ –≤–æ–∑–Ω–∏–∫–∞—é—Ç –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏–µ –ø—Ä–æ—è–≤–ª–µ–Ω–∏—è, —Å–≤—è–∑–∞–Ω–Ω—ã–µ —Å –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º —Ñ—É–Ω–∫—Ü–∏–π —Ä–∞–∑–ª–∏—á–Ω—ã—Ö –æ—Ä–≥–∞–Ω–æ–≤ –∏ —Å–∏—Å—Ç–µ–º.
–ö–ª–∞—Å—Å–∏—Ñ–∏–∫–∞—Ü–∏—è –ª–µ–π–∫–æ–∑–æ–≤
–õ–µ–π–∫–æ–∑—ã –∫–ª–∞—Å—Å–∏—Ñ–∏—Ü–∏—Ä—É—é—Ç—Å—è –ø–æ –Ω–µ—Å–∫–æ–ª—å–∫–∏–º –∫—Ä–∏—Ç–µ—Ä–∏—è–º, –≤–∫–ª—é—á–∞—è –º–æ—Ä—Ñ–æ–ª–æ–≥–∏—á–µ—Å–∫–∏–µ, —Ü–∏—Ç–æ–≥–µ–Ω–µ—Ç–∏—á–µ—Å–∫–∏–µ –∏ –∫–ª–∏–Ω–∏—á–µ—Å–∫–∏–µ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏—Å—Ç–∏–∫–∏.
1. –ü–æ —Ç–∏–ø—É –∫–ª–µ—Ç–æ–∫:
- –û—Å—Ç—Ä—ã–µ –ª–µ–π–∫–æ–∑—ã, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–∏–µ—Å—è –±—ã—Å—Ç—Ä—ã–º —Ä–æ—Å—Ç–æ–º –∏ –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∞—Ü–∏–µ–π –Ω–µ–∑—Ä–µ–ª—ã—Ö –∫–ª–µ—Ç–æ–∫.
- –•—Ä–æ–Ω–∏—á–µ—Å–∫–∏–µ –ª–µ–π–∫–æ–∑—ã, –ø—Ä–∏ –∫–æ—Ç–æ—Ä—ã—Ö –Ω–∞–±–ª—é–¥–∞–µ—Ç—Å—è –º–µ–¥–ª–µ–Ω–Ω–æ–µ –ø—Ä–æ–≥—Ä–µ—Å—Å–∏—Ä–æ–≤–∞–Ω–∏–µ –∏ –ø—Ä–µ–æ–±–ª–∞–¥–∞–Ω–∏–µ –∑—Ä–µ–ª—ã—Ö –∫–ª–µ—Ç–æ–∫.
2. –ü–æ –ª–∏–Ω–∏–∏ –¥–∏—Ñ—Ñ–µ—Ä–µ–Ω—Ü–∏—Ä–æ–≤–∫–∏ –∫–ª–µ—Ç–æ–∫:
- –ú–∏–µ–ª–æ–∏–¥–Ω—ã–µ –ª–µ–π–∫–æ–∑—ã, –ø—Ä–æ–∏—Å—Ö–æ–¥—è—â–∏–µ –∏–∑ –∫–ª–µ—Ç–æ–∫ –º–∏–µ–ª–æ–∏–¥–Ω–æ–≥–æ —Ä—è–¥–∞, –≤–∫–ª—é—á–∞—è –≥—Ä–∞–Ω—É–ª–æ—Ü–∏—Ç—ã, –º–æ–Ω–æ—Ü–∏—Ç—ã, —ç—Ä–∏—Ç—Ä–æ—Ü–∏—Ç—ã –∏ —Ç—Ä–æ–º–±–æ—Ü–∏—Ç—ã.
- –õ–∏–º—Ñ–æ–∏–¥–Ω—ã–µ –ª–µ–π–∫–æ–∑—ã, –≤–æ–∑–Ω–∏–∫–∞—é—â–∏–µ –∏–∑ –ª–∏–º—Ñ–æ–∏–¥–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫, –≤–∫–ª—é—á–∞—è B- –∏ T-–ª–∏–º—Ñ–æ—Ü–∏—Ç—ã.
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∏–µ –ø—Ä–æ—è–≤–ª–µ–Ω–∏—è –ª–µ–π–∫–æ–∑–æ–≤ –≤–∞—Ä—å–∏—Ä—É—é—Ç—Å—è –≤ –∑–∞–≤–∏—Å–∏–º–æ—Å—Ç–∏ –æ—Ç —Ç–∏–ø–∞, —Å—Ç–∞–¥–∏–∏ –∏ —Å—Ç–µ–ø–µ–Ω–∏ –∏–Ω–≤–∞–∑–∏–∏ –∞–Ω–æ–º–∞–ª—å–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫. –û–¥–Ω–∞–∫–æ –º–æ–∂–Ω–æ –≤—ã–¥–µ–ª–∏—Ç—å —Ä—è–¥ –æ–±—â–∏—Ö —Å–∏–º–ø—Ç–æ–º–æ–≤, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã—Ö –¥–ª—è –±–æ–ª—å—à–∏–Ω—Å—Ç–≤–∞ —Ñ–æ—Ä–º –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è:
- –û–±—â–∞—è —Å–ª–∞–±–æ—Å—Ç—å –∏ –ø–æ–≤—ã—à–µ–Ω–Ω–∞—è —É—Ç–æ–º–ª—è–µ–º–æ—Å—Ç—å, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω—ã–µ –∞–Ω–µ–º–∏–µ–π –∏ –Ω–∞—Ä—É—à–µ–Ω–∏–µ–º –º–µ—Ç–∞–±–æ–ª–∏—á–µ—Å–∫–∏—Ö –ø—Ä–æ—Ü–µ—Å—Å–æ–≤.
- –ë–ª–µ–¥–Ω–æ—Å—Ç—å –∫–æ–∂–Ω—ã—Ö –ø–æ–∫—Ä–æ–≤–æ–≤ –∏ —Å–ª–∏–∑–∏—Å—Ç—ã—Ö –æ–±–æ–ª–æ—á–µ–∫, —Å–≤—è–∑–∞–Ω–Ω–∞—è —Å –∞–Ω–µ–º–∏–µ–π.
- –ì–µ–º–æ—Ä—Ä–∞–≥–∏—á–µ—Å–∫–∏–π —Å–∏–Ω–¥—Ä–æ–º, –ø—Ä–æ—è–≤–ª—è—é—â–∏–π—Å—è –∫—Ä–æ–≤–æ—Ç–æ—á–∏–≤–æ—Å—Ç—å—é –¥–µ—Å–µ–Ω, –Ω–æ—Å–æ–≤—ã–º–∏ –∫—Ä–æ–≤–æ—Ç–µ—á–µ–Ω–∏—è–º–∏ –∏ –æ–±—Ä–∞–∑–æ–≤–∞–Ω–∏–µ–º –≥–µ–º–∞—Ç–æ–º.
- –ß–∞—Å—Ç—ã–µ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è, –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–Ω—ã–µ –∏–º–º—É–Ω–æ–¥–µ—Ñ–∏—Ü–∏—Ç–æ–º, –≤—ã–∑–≤–∞–Ω–Ω—ã–º —Å–Ω–∏–∂–µ–Ω–∏–µ–º –∫–æ–ª–∏—á–µ—Å—Ç–≤–∞ –∏ —Ñ—É–Ω–∫—Ü–∏–æ–Ω–∞–ª—å–Ω–æ–π –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –ª–µ–π–∫–æ—Ü–∏—Ç–æ–≤.
- –ì–µ–ø–∞—Ç–æ—Å–ø–ª–µ–Ω–æ–º–µ–≥–∞–ª–∏—è, —Å–≤—è–∑–∞–Ω–Ω–∞—è —Å –∏–Ω—Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–µ–π –ø–µ—á–µ–Ω–∏ –∏ —Å–µ–ª–µ–∑–µ–Ω–∫–∏ –∞–Ω–æ–º–∞–ª—å–Ω—ã–º–∏ –∫–ª–µ—Ç–∫–∞–º–∏.
–¢–µ—Ä–∞–ø–µ–≤—Ç–∏—á–µ—Å–∫–∏–µ –ø–æ–¥—Ö–æ–¥—ã
–õ–µ—á–µ–Ω–∏–µ –ª–µ–π–∫–æ–∑–æ–≤ —è–≤–ª—è–µ—Ç—Å—è —Å–ª–æ–∂–Ω–æ–π –∑–∞–¥–∞—á–µ–π, —Ç—Ä–µ–±—É—é—â–µ–π –º—É–ª—å—Ç–∏–¥–∏—Å—Ü–∏–ø–ª–∏–Ω–∞—Ä–Ω–æ–≥–æ –ø–æ–¥—Ö–æ–¥–∞. –û—Å–Ω–æ–≤–Ω—ã–µ –º–µ—Ç–æ–¥—ã —Ç–µ—Ä–∞–ø–∏–∏ –≤–∫–ª—é—á–∞—é—Ç:
1. –•–∏–º–∏–æ—Ç–µ—Ä–∞–ø–∏—é, –Ω–∞–ø—Ä–∞–≤–ª–µ–Ω–Ω—É—é –Ω–∞ —É–Ω–∏—á—Ç–æ–∂–µ–Ω–∏–µ –±—ã—Å—Ç—Ä–æ –ø—Ä–æ–ª–∏—Ñ–µ—Ä–∏—Ä—É—é—â–∏—Ö –∑–ª–æ–∫–∞—á–µ—Å—Ç–≤–µ–Ω–Ω—ã—Ö –∫–ª–µ—Ç–æ–∫.
2. –õ—É—á–µ–≤—É—é —Ç–µ—Ä–∞–ø–∏—é, –ø—Ä–∏–º–µ–Ω—è–µ–º—É—é –¥–ª—è –ª–æ–∫–∞–ª—å–Ω–æ–≥–æ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏—è –Ω–∞ –æ–ø—É—Ö–æ–ª–µ–≤—ã–µ –æ—á–∞–≥–∏.
3. –¢—Ä–∞–Ω—Å–ø–ª–∞–Ω—Ç–∞—Ü–∏—é –≥–µ–º–æ–ø–æ—ç—Ç–∏—á–µ—Å–∫–∏—Ö —Å—Ç–≤–æ–ª–æ–≤—ã—Ö –∫–ª–µ—Ç–æ–∫, –ø–æ–∑–≤–æ–ª—è—é—â—É—é –≤–æ—Å—Å—Ç–∞–Ω–æ–≤–∏—Ç—å –Ω–æ—Ä–º–∞–ª—å–Ω—ã–π –≥–µ–º–æ–ø–æ—ç–∑.
4. –¢–∞—Ä–≥–µ—Ç–Ω—É—é —Ç–µ—Ä–∞–ø–∏—é, –æ—Å–Ω–æ–≤–∞–Ω–Ω—É—é –Ω–∞ –∏—Å–ø–æ–ª—å–∑–æ–≤–∞–Ω–∏–∏ –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤, –Ω–∞–ø—Ä–∞–≤–ª–µ–Ω–Ω—ã—Ö –Ω–∞ —Å–ø–µ—Ü–∏—Ñ–∏—á–µ—Å–∫–∏–µ –º–æ–ª–µ–∫—É–ª—è—Ä–Ω—ã–µ –º–∏—à–µ–Ω–∏.
–ü–æ–∫–∞–∑–∞—Ç—å –±–æ–ª—å—à–µ
3 –º—Å. –Ω–∞–∑–∞–¥
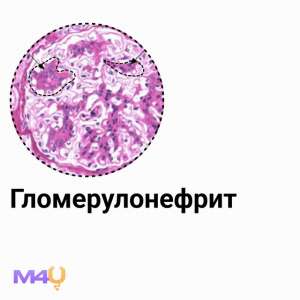
–ì–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç –ø—Ä–µ–¥—Å—Ç–∞–≤–ª—è–µ—Ç —Å–æ–±–æ–π –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–µ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–µ —Å–æ—Å—Ç–æ—è–Ω–∏–µ –ø–æ—á–µ–∫, —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É—é—â–µ–µ—Å—è –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω—ã–º –ø–æ—Ä–∞–∂–µ–Ω–∏–µ–º –≥–ª–æ–º–µ—Ä—É–ª. –î–∞–Ω–Ω–æ–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏–µ –∑–∞–Ω–∏–º–∞–µ—Ç –≤—Ç–æ—Ä–æ–µ –º–µ—Å—Ç–æ —Å—Ä–µ–¥–∏ –ø—Ä–∏–æ–±—Ä–µ—Ç–µ–Ω–Ω—ã—Ö –Ω–µ—Ñ—Ä–æ–ø–∞—Ç–∏–π —É –¥–µ—Ç–µ–π –∏ —á–∞—Å—Ç–æ —è–≤–ª—è–µ—Ç—Å—è –ø—Ä–∏—á–∏–Ω–æ–π —Ä–∞–Ω–Ω–µ–π –∏–Ω–≤–∞–ª–∏–¥–∏–∑–∞—Ü–∏–∏ –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ —Ä–∞–∑–≤–∏—Ç–∏—è —Ö—Ä–æ–Ω–∏—á–µ—Å–∫–æ–π –ø–æ—á–µ—á–Ω–æ–π –Ω–µ–¥–æ—Å—Ç–∞—Ç–æ—á–Ω–æ—Å—Ç–∏. –í –æ—Å–Ω–æ–≤–µ –ø–∞—Ç–æ–≥–µ–Ω–µ–∑–∞ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ –ª–µ–∂–∏—Ç –∏–º–º—É–Ω–æ–æ–ø–æ—Å—Ä–µ–¥–æ–≤–∞–Ω–Ω–æ–µ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏–µ –≥–ª–æ–º–µ—Ä—É–ª, —á—Ç–æ –ø—Ä–∏–≤–æ–¥–∏—Ç –∫ –Ω–∞—Ä—É—à–µ–Ω–∏—é —Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–æ–Ω–Ω–æ–π —Ñ—É–Ω–∫—Ü–∏–∏ –ø–æ—á–µ–∫ –∏ —Ä–∞–∑–≤–∏—Ç–∏—é –Ω–µ—Ñ—Ä–æ—Ç–∏—á–µ—Å–∫–æ–≥–æ –∏–ª–∏ –Ω–µ—Ñ—Ä–∏—Ç–∏—á–µ—Å–∫–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞.
–≠—Ç–∏–æ–ª–æ–≥–∏—è –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞
–≠—Ç–∏–æ–ª–æ–≥–∏—è –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ –≤–µ—Å—å–º–∞ —Ä–∞–∑–Ω–æ–æ–±—Ä–∞–∑–Ω–∞ –∏ –≤–∫–ª—é—á–∞–µ—Ç –≤ —Å–µ–±—è –∫–∞–∫ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ, —Ç–∞–∫ –∏ –Ω–µ–∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ —Ñ–∞–∫—Ç–æ—Ä—ã. –°—Ä–µ–¥–∏ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã—Ö –ø—Ä–∏—á–∏–Ω –Ω–∞–∏–±–æ–ª–µ–µ –∑–Ω–∞—á–∏–º—ã–º–∏ —è–≤–ª—è—é—Ç—Å—è —Å—Ç—Ä–µ–ø—Ç–æ–∫–æ–∫–∫–æ–≤—ã–µ –∏–Ω—Ñ–µ–∫—Ü–∏–∏ –≤–µ—Ä—Ö–Ω–∏—Ö –¥—ã—Ö–∞—Ç–µ–ª—å–Ω—ã—Ö –ø—É—Ç–µ–π (–∞–Ω–≥–∏–Ω–∞, —Ç–æ–Ω–∑–∏–ª–ª–∏—Ç, —Å–∫–∞—Ä–ª–∞—Ç–∏–Ω–∞), –∞ —Ç–∞–∫–∂–µ –≤–∏—Ä—É—Å–Ω—ã–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è, —Ç–∞–∫–∏–µ –∫–∞–∫ –∫–æ—Ä—å, –≤–µ—Ç—Ä—è–Ω–∞—è –æ—Å–ø–∞ –∏ –û–Ý–í–ò. –î–ª–∏—Ç–µ–ª—å–Ω–æ–µ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏–µ –Ω–∏–∑–∫–∏—Ö —Ç–µ–º–ø–µ—Ä–∞—Ç—É—Ä –≤ —É—Å–ª–æ–≤–∏—è—Ö –ø–æ–≤—ã—à–µ–Ω–Ω–æ–π –≤–ª–∞–∂–Ω–æ—Å—Ç–∏ —Ç–∞–∫–∂–µ –º–æ–∂–µ—Ç —Å–ø–æ—Å–æ–±—Å—Ç–≤–æ–≤–∞—Ç—å —Ä–∞–∑–≤–∏—Ç–∏—é –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞, –æ—Å–æ–±–µ–Ω–Ω–æ —É –¥–µ—Ç–µ–π —Å –æ—Å–ª–∞–±–ª–µ–Ω–Ω—ã–º –∏–º–º—É–Ω–∏—Ç–µ—Ç–æ–º.
–ù–µ–∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ –ø—Ä–∏—á–∏–Ω—ã –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ —Å–≤—è–∑–∞–Ω—ã —Å –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã–º–∏ –Ω–∞—Ä—É—à–µ–Ω–∏—è–º–∏, –ø—Ä–∏ –∫–æ—Ç–æ—Ä—ã—Ö –ø—Ä–æ–∏—Å—Ö–æ–¥–∏—Ç –≤—ã—Ä–∞–±–æ—Ç–∫–∞ –∞–Ω—Ç–∏—Ç–µ–ª –ø—Ä–æ—Ç–∏–≤ —Å–æ–±—Å—Ç–≤–µ–Ω–Ω—ã—Ö —Ç–∫–∞–Ω–µ–π –æ—Ä–≥–∞–Ω–∏–∑–º–∞, –≤–∫–ª—é—á–∞—è –≥–ª–æ–º–µ—Ä—É–ª—ã –ø–æ—á–µ–∫. –í —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ —ç—Ç–æ–≥–æ –∏–º–º—É–Ω–Ω–æ–≥–æ –∫–æ–Ω—Ñ–ª–∏–∫—Ç–∞ —Ä–∞–∑–≤–∏–≤–∞–µ—Ç—Å—è –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω–∞—è —Ä–µ–∞–∫—Ü–∏—è, –ø—Ä–∏–≤–æ–¥—è—â–∞—è –∫ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏—é –ø–æ—á–µ—á–Ω–æ–π —Ç–∫–∞–Ω–∏.
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —Ç—Ä–∏–∞–¥–æ–π –æ—Å–Ω–æ–≤–Ω—ã—Ö —Å–∏–Ω–¥—Ä–æ–º–æ–≤: –º–æ—á–µ–≤—ã–º, –æ—Ç–µ—á–Ω—ã–º –∏ –≥–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–≤–Ω—ã–º. –ú–æ—á–µ–≤–æ–π —Å–∏–Ω–¥—Ä–æ–º –ø—Ä–æ—è–≤–ª—è–µ—Ç—Å—è –∏–∑–º–µ–Ω–µ–Ω–∏–µ–º —Ü–≤–µ—Ç–∞ –º–æ—á–∏, –ø–æ—è–≤–ª–µ–Ω–∏–µ–º –≥–µ–º–∞—Ç—É—Ä–∏–∏, –ø—Ä–æ—Ç–µ–∏–Ω—É—Ä–∏–∏ –∏ —Ü–∏–ª–∏–Ω–¥—Ä—É—Ä–∏–∏. –û—Ç–µ—á–Ω—ã–π —Å–∏–Ω–¥—Ä–æ–º —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è –≤–æ–∑–Ω–∏–∫–Ω–æ–≤–µ–Ω–∏–µ–º –æ—Ç–µ–∫–æ–≤, –ø—Ä–µ–∏–º—É—â–µ—Å—Ç–≤–µ–Ω–Ω–æ –Ω–∞ –ª–∏—Ü–µ –∏ –Ω–∏–∂–Ω–∏—Ö –∫–æ–Ω–µ—á–Ω–æ—Å—Ç—è—Ö, —á—Ç–æ —Å–≤—è–∑–∞–Ω–æ —Å –∑–∞–¥–µ—Ä–∂–∫–æ–π –∂–∏–¥–∫–æ—Å—Ç–∏ –≤ –æ—Ä–≥–∞–Ω–∏–∑–º–µ. –ì–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–≤–Ω—ã–π —Å–∏–Ω–¥—Ä–æ–º –ø—Ä–æ—è–≤–ª—è–µ—Ç—Å—è –ø–æ–≤—ã—à–µ–Ω–∏–µ–º –∞—Ä—Ç–µ—Ä–∏–∞–ª—å–Ω–æ–≥–æ –¥–∞–≤–ª–µ–Ω–∏—è, —á—Ç–æ –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–æ –∫–∞–∫ –Ω–µ–ø–æ—Å—Ä–µ–¥—Å—Ç–≤–µ–Ω–Ω–æ –ø–æ—Ä–∞–∂–µ–Ω–∏–µ–º –ø–æ—á–µ–∫, —Ç–∞–∫ –∏ —Ä–∞–∑–≤–∏—Ç–∏–µ–º –≤—Ç–æ—Ä–∏—á–Ω–æ–π –≥–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–∏ –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –∑–∞–¥–µ—Ä–∂–∫–∏ –Ω–∞—Ç—Ä–∏—è –∏ –≤–æ–¥—ã.
–ö—Ä–æ–º–µ —Ç–æ–≥–æ, –ø–∞—Ü–∏–µ–Ω—Ç—ã —Å –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–æ–º –º–æ–≥—É—Ç –ø—Ä–µ–¥—ä—è–≤–ª—è—Ç—å –∂–∞–ª–æ–±—ã –Ω–∞ –æ–±—â—É—é —Å–ª–∞–±–æ—Å—Ç—å, —Ç–æ—à–Ω–æ—Ç—É, –≥–æ–ª–æ–≤–Ω—É—é –±–æ–ª—å, –±–æ–ª–∏ –≤ –ø–æ—è—Å–Ω–∏—á–Ω–æ–π –æ–±–ª–∞—Å—Ç–∏, –∞ —Ç–∞–∫–∂–µ –Ω–∞ –∏–∑–º–µ–Ω–µ–Ω–∏–µ —Ü–≤–µ—Ç–∞ –º–æ—á–∏. –í —Ä—è–¥–µ —Å–ª—É—á–∞–µ–≤ –≤–æ–∑–º–æ–∂–Ω–æ –ø–æ–≤—ã—à–µ–Ω–∏–µ —Ç–µ–º–ø–µ—Ä–∞—Ç—É—Ä—ã —Ç–µ–ª–∞, —á—Ç–æ —Å–≤–∏–¥–µ—Ç–µ–ª—å—Å—Ç–≤—É–µ—Ç –æ –Ω–∞–ª–∏—á–∏–∏ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω–æ–≥–æ –∫–æ–º–ø–æ–Ω–µ–Ω—Ç–∞ –≤ –ø–∞—Ç–æ–≥–µ–Ω–µ–∑–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è.
–î–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞
–î–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ –æ—Å–Ω–æ–≤—ã–≤–∞–µ—Ç—Å—è –Ω–∞ –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–º –ø–æ–¥—Ö–æ–¥–µ, –≤–∫–ª—é—á–∞—é—â–µ–º –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏—è. –í –ø–µ—Ä–≤—É—é –æ—á–µ—Ä–µ–¥—å –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è –æ–±—â–∏–π –∞–Ω–∞–ª–∏–∑ –º–æ—á–∏, –≤ –∫–æ—Ç–æ—Ä–æ–º –≤—ã—è–≤–ª—è—é—Ç—Å—è —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è, —Ç–∞–∫–∏–µ –∫–∞–∫ –≥–µ–º–∞—Ç—É—Ä–∏—è, –ø—Ä–æ—Ç–µ–∏–Ω—É—Ä–∏—è –∏ —Ü–∏–ª–∏–Ω–¥—Ä—É—Ä–∏—è. –î–ª—è –æ—Ü–µ–Ω–∫–∏ —Ñ—É–Ω–∫—Ü–∏–æ–Ω–∞–ª—å–Ω–æ–≥–æ —Å–æ—Å—Ç–æ—è–Ω–∏—è –ø–æ—á–µ–∫ –ø—Ä–∏–º–µ–Ω—è—é—Ç—Å—è –ø—Ä–æ–±—ã –ó–∏–º–Ω–∏—Ü–∫–æ–≥–æ –∏ –Ý–µ–±–µ—Ä–≥–∞, –ø–æ–∑–≤–æ–ª—è—é—â–∏–µ –æ—Ü–µ–Ω–∏—Ç—å –∫–æ–Ω—Ü–µ–Ω—Ç—Ä–∞—Ü–∏–æ–Ω–Ω—É—é —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç—å –ø–æ—á–µ–∫ –∏ —Å–∫–æ—Ä–æ—Å—Ç—å –∫–ª—É–±–æ—á–∫–æ–≤–æ–π —Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–∏.
–ò–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –≤–∫–ª—é—á–∞—é—Ç —É–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–æ–µ –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–µ –ø–æ—á–µ–∫ (–£–ó–ò), –∫–æ—Ç–æ—Ä–æ–µ –ø–æ–∑–≤–æ–ª—è–µ—Ç –≤–∏–∑—É–∞–ª–∏–∑–∏—Ä–æ–≤–∞—Ç—å —Å—Ç—Ä—É–∫—Ç—É—Ä—É –ø–æ—á–µ—á–Ω–æ–π —Ç–∫–∞–Ω–∏ –∏ –≤—ã—è–≤–∏—Ç—å –≤–æ–∑–º–æ–∂–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è. –£–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–∞—è –¥–æ–ø–ø–ª–µ—Ä–æ–≥—Ä–∞—Ñ–∏—è (–£–ó–î–ì) –ø–æ—á–µ—á–Ω—ã—Ö —Å–æ—Å—É–¥–æ–≤ –∏—Å–ø–æ–ª—å–∑—É–µ—Ç—Å—è –¥–ª—è –æ—Ü–µ–Ω–∫–∏ —Å–æ—Å—Ç–æ—è–Ω–∏—è –ø–æ—á–µ—á–Ω–æ–≥–æ –∫—Ä–æ–≤–æ—Ç–æ–∫–∞. –í —Å–ª—É—á–∞–µ –Ω–µ–æ–±—Ö–æ–¥–∏–º–æ—Å—Ç–∏ —É—Ç–æ—á–Ω–µ–Ω–∏—è –¥–∏–∞–≥–Ω–æ–∑–∞ –∏ –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏—è —Å—Ç–µ–ø–µ–Ω–∏ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏—è –≥–ª–æ–º–µ—Ä—É–ª –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è –±–∏–æ–ø—Å–∏—è –ø–æ—á–∫–∏, –ø–æ–∑–≤–æ–ª—è—é—â–∞—è –≥–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏ –ø–æ–¥—Ç–≤–µ—Ä–¥–∏—Ç—å –¥–∏–∞–≥–Ω–æ–∑ –∏ –æ—Ü–µ–Ω–∏—Ç—å —Å—Ç–µ–ø–µ–Ω—å –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–≥–æ –ø—Ä–æ—Ü–µ—Å—Å–∞.
–õ–µ—á–µ–Ω–∏–µ
–õ–µ—á–µ–Ω–∏–µ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ —Ç—Ä–µ–±—É–µ—Ç –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–≥–æ –ø–æ–¥—Ö–æ–¥–∞ –∏ –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è –≤ —É—Å–ª–æ–≤–∏—è—Ö —Å—Ç–∞—Ü–∏–æ–Ω–∞—Ä–∞. –í –ø–µ—Ä–≤—É—é –æ—á–µ—Ä–µ–¥—å –Ω–∞–∑–Ω–∞—á–∞–µ—Ç—Å—è –¥–∏–µ—Ç–∞ ‚Ññ7, –ø—Ä–µ–¥—É—Å–º–∞—Ç—Ä–∏–≤–∞—é—â–∞—è –æ–≥—Ä–∞–Ω–∏—á–µ–Ω–∏–µ –ø–æ—Ç—Ä–µ–±–ª–µ–Ω–∏—è –±–µ–ª–∫–∞, –Ω–∞—Ç—Ä–∏—è –∏ –∂–∏–¥–∫–æ—Å—Ç–∏. –ü–æ—Å—Ç–µ–ª—å–Ω—ã–π —Ä–µ–∂–∏–º —Ä–µ–∫–æ–º–µ–Ω–¥—É–µ—Ç—Å—è –¥–ª—è —Å–Ω–∏–∂–µ–Ω–∏—è –Ω–∞–≥—Ä—É–∑–∫–∏ –Ω–∞ –ø–æ—á–∫–∏ –∏ —É—Å–∫–æ—Ä–µ–Ω–∏—è –ø—Ä–æ—Ü–µ—Å—Å–∞ –≤—ã–∑–¥–æ—Ä–æ–≤–ª–µ–Ω–∏—è.
–ê–Ω—Ç–∏–±–∞–∫—Ç–µ—Ä–∏–∞–ª—å–Ω–∞—è —Ç–µ—Ä–∞–ø–∏—è –Ω–∞–∑–Ω–∞—á–∞–µ—Ç—Å—è –ø—Ä–∏ –Ω–∞–ª–∏—á–∏–∏ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω–æ–≥–æ –∫–æ–º–ø–æ–Ω–µ–Ω—Ç–∞ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è. –ö–æ—Ä—Ä–µ–∫—Ü–∏—è –∏–º–º—É–Ω–Ω–æ–π —Å–∏—Å—Ç–µ–º—ã –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è —Å –∏—Å–ø–æ–ª—å–∑–æ–≤–∞–Ω–∏–µ–º –∏–º–º—É–Ω–æ—Å—É–ø—Ä–µ—Å—Å–∏–≤–Ω—ã—Ö –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤, —Ç–∞–∫–∏—Ö –∫–∞–∫ –≥–ª—é–∫–æ–∫–æ—Ä—Ç–∏–∫–æ—Å—Ç–µ—Ä–æ–∏–¥—ã –∏ —Ü–∏—Ç–æ—Å—Ç–∞—Ç–∏–∫–∏. –ü—Ä–æ—Ç–∏–≤–æ–≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω—ã–µ —Å—Ä–µ–¥—Å—Ç–≤–∞ –ø—Ä–∏–º–µ–Ω—è—é—Ç—Å—è –¥–ª—è —É–º–µ–Ω—å—à–µ–Ω–∏—è –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω–æ–π —Ä–µ–∞–∫—Ü–∏–∏ –∏ –∫—É–ø–∏—Ä–æ–≤–∞–Ω–∏—è –±–æ–ª–µ–≤–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞. –°–∏–º–ø—Ç–æ–º–∞—Ç–∏—á–µ—Å–∫–∞—è —Ç–µ—Ä–∞–ø–∏—è –≤–∫–ª—é—á–∞–µ—Ç –Ω–∞–∑–Ω–∞—á–µ–Ω–∏–µ –≥–∏–ø–æ—Ç–µ–Ω–∑–∏–≤–Ω—ã—Ö –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤ –ø—Ä–∏ –Ω–∞–ª–∏—á–∏–∏ –≥–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–≤–Ω–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞, –∞ —Ç–∞–∫–∂–µ —Å—Ä–µ–¥—Å—Ç–≤ –¥–ª—è –∫–æ—Ä—Ä–µ–∫—Ü–∏–∏ –≤–æ–¥–Ω–æ-—ç–ª–µ–∫—Ç—Ä–æ–ª–∏—Ç–Ω–æ–≥–æ –±–∞–ª–∞–Ω—Å–∞.
–≠—Ç–∏–æ–ª–æ–≥–∏—è –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞
–≠—Ç–∏–æ–ª–æ–≥–∏—è –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ –≤–µ—Å—å–º–∞ —Ä–∞–∑–Ω–æ–æ–±—Ä–∞–∑–Ω–∞ –∏ –≤–∫–ª—é—á–∞–µ—Ç –≤ —Å–µ–±—è –∫–∞–∫ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ, —Ç–∞–∫ –∏ –Ω–µ–∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ —Ñ–∞–∫—Ç–æ—Ä—ã. –°—Ä–µ–¥–∏ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã—Ö –ø—Ä–∏—á–∏–Ω –Ω–∞–∏–±–æ–ª–µ–µ –∑–Ω–∞—á–∏–º—ã–º–∏ —è–≤–ª—è—é—Ç—Å—è —Å—Ç—Ä–µ–ø—Ç–æ–∫–æ–∫–∫–æ–≤—ã–µ –∏–Ω—Ñ–µ–∫—Ü–∏–∏ –≤–µ—Ä—Ö–Ω–∏—Ö –¥—ã—Ö–∞—Ç–µ–ª—å–Ω—ã—Ö –ø—É—Ç–µ–π (–∞–Ω–≥–∏–Ω–∞, —Ç–æ–Ω–∑–∏–ª–ª–∏—Ç, —Å–∫–∞—Ä–ª–∞—Ç–∏–Ω–∞), –∞ —Ç–∞–∫–∂–µ –≤–∏—Ä—É—Å–Ω—ã–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è, —Ç–∞–∫–∏–µ –∫–∞–∫ –∫–æ—Ä—å, –≤–µ—Ç—Ä—è–Ω–∞—è –æ—Å–ø–∞ –∏ –û–Ý–í–ò. –î–ª–∏—Ç–µ–ª—å–Ω–æ–µ –≤–æ–∑–¥–µ–π—Å—Ç–≤–∏–µ –Ω–∏–∑–∫–∏—Ö —Ç–µ–º–ø–µ—Ä–∞—Ç—É—Ä –≤ —É—Å–ª–æ–≤–∏—è—Ö –ø–æ–≤—ã—à–µ–Ω–Ω–æ–π –≤–ª–∞–∂–Ω–æ—Å—Ç–∏ —Ç–∞–∫–∂–µ –º–æ–∂–µ—Ç —Å–ø–æ—Å–æ–±—Å—Ç–≤–æ–≤–∞—Ç—å —Ä–∞–∑–≤–∏—Ç–∏—é –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞, –æ—Å–æ–±–µ–Ω–Ω–æ —É –¥–µ—Ç–µ–π —Å –æ—Å–ª–∞–±–ª–µ–Ω–Ω—ã–º –∏–º–º—É–Ω–∏—Ç–µ—Ç–æ–º.
–ù–µ–∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω—ã–µ –ø—Ä–∏—á–∏–Ω—ã –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ —Å–≤—è–∑–∞–Ω—ã —Å –∞—É—Ç–æ–∏–º–º—É–Ω–Ω—ã–º–∏ –Ω–∞—Ä—É—à–µ–Ω–∏—è–º–∏, –ø—Ä–∏ –∫–æ—Ç–æ—Ä—ã—Ö –ø—Ä–æ–∏—Å—Ö–æ–¥–∏—Ç –≤—ã—Ä–∞–±–æ—Ç–∫–∞ –∞–Ω—Ç–∏—Ç–µ–ª –ø—Ä–æ—Ç–∏–≤ —Å–æ–±—Å—Ç–≤–µ–Ω–Ω—ã—Ö —Ç–∫–∞–Ω–µ–π –æ—Ä–≥–∞–Ω–∏–∑–º–∞, –≤–∫–ª—é—á–∞—è –≥–ª–æ–º–µ—Ä—É–ª—ã –ø–æ—á–µ–∫. –í —Ä–µ–∑—É–ª—å—Ç–∞—Ç–µ —ç—Ç–æ–≥–æ –∏–º–º—É–Ω–Ω–æ–≥–æ –∫–æ–Ω—Ñ–ª–∏–∫—Ç–∞ —Ä–∞–∑–≤–∏–≤–∞–µ—Ç—Å—è –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω–∞—è —Ä–µ–∞–∫—Ü–∏—è, –ø—Ä–∏–≤–æ–¥—è—â–∞—è –∫ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏—é –ø–æ—á–µ—á–Ω–æ–π —Ç–∫–∞–Ω–∏.
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞
–ö–ª–∏–Ω–∏—á–µ—Å–∫–∞—è –∫–∞—Ä—Ç–∏–Ω–∞ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è —Ç—Ä–∏–∞–¥–æ–π –æ—Å–Ω–æ–≤–Ω—ã—Ö —Å–∏–Ω–¥—Ä–æ–º–æ–≤: –º–æ—á–µ–≤—ã–º, –æ—Ç–µ—á–Ω—ã–º –∏ –≥–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–≤–Ω—ã–º. –ú–æ—á–µ–≤–æ–π —Å–∏–Ω–¥—Ä–æ–º –ø—Ä–æ—è–≤–ª—è–µ—Ç—Å—è –∏–∑–º–µ–Ω–µ–Ω–∏–µ–º —Ü–≤–µ—Ç–∞ –º–æ—á–∏, –ø–æ—è–≤–ª–µ–Ω–∏–µ–º –≥–µ–º–∞—Ç—É—Ä–∏–∏, –ø—Ä–æ—Ç–µ–∏–Ω—É—Ä–∏–∏ –∏ —Ü–∏–ª–∏–Ω–¥—Ä—É—Ä–∏–∏. –û—Ç–µ—á–Ω—ã–π —Å–∏–Ω–¥—Ä–æ–º —Ö–∞—Ä–∞–∫—Ç–µ—Ä–∏–∑—É–µ—Ç—Å—è –≤–æ–∑–Ω–∏–∫–Ω–æ–≤–µ–Ω–∏–µ–º –æ—Ç–µ–∫–æ–≤, –ø—Ä–µ–∏–º—É—â–µ—Å—Ç–≤–µ–Ω–Ω–æ –Ω–∞ –ª–∏—Ü–µ –∏ –Ω–∏–∂–Ω–∏—Ö –∫–æ–Ω–µ—á–Ω–æ—Å—Ç—è—Ö, —á—Ç–æ —Å–≤—è–∑–∞–Ω–æ —Å –∑–∞–¥–µ—Ä–∂–∫–æ–π –∂–∏–¥–∫–æ—Å—Ç–∏ –≤ –æ—Ä–≥–∞–Ω–∏–∑–º–µ. –ì–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–≤–Ω—ã–π —Å–∏–Ω–¥—Ä–æ–º –ø—Ä–æ—è–≤–ª—è–µ—Ç—Å—è –ø–æ–≤—ã—à–µ–Ω–∏–µ–º –∞—Ä—Ç–µ—Ä–∏–∞–ª—å–Ω–æ–≥–æ –¥–∞–≤–ª–µ–Ω–∏—è, —á—Ç–æ –º–æ–∂–µ—Ç –±—ã—Ç—å –æ–±—É—Å–ª–æ–≤–ª–µ–Ω–æ –∫–∞–∫ –Ω–µ–ø–æ—Å—Ä–µ–¥—Å—Ç–≤–µ–Ω–Ω–æ –ø–æ—Ä–∞–∂–µ–Ω–∏–µ–º –ø–æ—á–µ–∫, —Ç–∞–∫ –∏ —Ä–∞–∑–≤–∏—Ç–∏–µ–º –≤—Ç–æ—Ä–∏—á–Ω–æ–π –≥–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–∏ –≤—Å–ª–µ–¥—Å—Ç–≤–∏–µ –∑–∞–¥–µ—Ä–∂–∫–∏ –Ω–∞—Ç—Ä–∏—è –∏ –≤–æ–¥—ã.
–ö—Ä–æ–º–µ —Ç–æ–≥–æ, –ø–∞—Ü–∏–µ–Ω—Ç—ã —Å –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–æ–º –º–æ–≥—É—Ç –ø—Ä–µ–¥—ä—è–≤–ª—è—Ç—å –∂–∞–ª–æ–±—ã –Ω–∞ –æ–±—â—É—é —Å–ª–∞–±–æ—Å—Ç—å, —Ç–æ—à–Ω–æ—Ç—É, –≥–æ–ª–æ–≤–Ω—É—é –±–æ–ª—å, –±–æ–ª–∏ –≤ –ø–æ—è—Å–Ω–∏—á–Ω–æ–π –æ–±–ª–∞—Å—Ç–∏, –∞ —Ç–∞–∫–∂–µ –Ω–∞ –∏–∑–º–µ–Ω–µ–Ω–∏–µ —Ü–≤–µ—Ç–∞ –º–æ—á–∏. –í —Ä—è–¥–µ —Å–ª—É—á–∞–µ–≤ –≤–æ–∑–º–æ–∂–Ω–æ –ø–æ–≤—ã—à–µ–Ω–∏–µ —Ç–µ–º–ø–µ—Ä–∞—Ç—É—Ä—ã —Ç–µ–ª–∞, —á—Ç–æ —Å–≤–∏–¥–µ—Ç–µ–ª—å—Å—Ç–≤—É–µ—Ç –æ –Ω–∞–ª–∏—á–∏–∏ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω–æ–≥–æ –∫–æ–º–ø–æ–Ω–µ–Ω—Ç–∞ –≤ –ø–∞—Ç–æ–≥–µ–Ω–µ–∑–µ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è.
–î–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞
–î–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∞ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ –æ—Å–Ω–æ–≤—ã–≤–∞–µ—Ç—Å—è –Ω–∞ –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–º –ø–æ–¥—Ö–æ–¥–µ, –≤–∫–ª—é—á–∞—é—â–µ–º –ª–∞–±–æ—Ä–∞—Ç–æ—Ä–Ω—ã–µ –∏ –∏–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏—è. –í –ø–µ—Ä–≤—É—é –æ—á–µ—Ä–µ–¥—å –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è –æ–±—â–∏–π –∞–Ω–∞–ª–∏–∑ –º–æ—á–∏, –≤ –∫–æ—Ç–æ—Ä–æ–º –≤—ã—è–≤–ª—è—é—Ç—Å—è —Ö–∞—Ä–∞–∫—Ç–µ—Ä–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è, —Ç–∞–∫–∏–µ –∫–∞–∫ –≥–µ–º–∞—Ç—É—Ä–∏—è, –ø—Ä–æ—Ç–µ–∏–Ω—É—Ä–∏—è –∏ —Ü–∏–ª–∏–Ω–¥—Ä—É—Ä–∏—è. –î–ª—è –æ—Ü–µ–Ω–∫–∏ —Ñ—É–Ω–∫—Ü–∏–æ–Ω–∞–ª—å–Ω–æ–≥–æ —Å–æ—Å—Ç–æ—è–Ω–∏—è –ø–æ—á–µ–∫ –ø—Ä–∏–º–µ–Ω—è—é—Ç—Å—è –ø—Ä–æ–±—ã –ó–∏–º–Ω–∏—Ü–∫–æ–≥–æ –∏ –Ý–µ–±–µ—Ä–≥–∞, –ø–æ–∑–≤–æ–ª—è—é—â–∏–µ –æ—Ü–µ–Ω–∏—Ç—å –∫–æ–Ω—Ü–µ–Ω—Ç—Ä–∞—Ü–∏–æ–Ω–Ω—É—é —Å–ø–æ—Å–æ–±–Ω–æ—Å—Ç—å –ø–æ—á–µ–∫ –∏ —Å–∫–æ—Ä–æ—Å—Ç—å –∫–ª—É–±–æ—á–∫–æ–≤–æ–π —Ñ–∏–ª—å—Ç—Ä–∞—Ü–∏–∏.
–ò–Ω—Å—Ç—Ä—É–º–µ–Ω—Ç–∞–ª—å–Ω—ã–µ –º–µ—Ç–æ–¥—ã –¥–∏–∞–≥–Ω–æ—Å—Ç–∏–∫–∏ –≤–∫–ª—é—á–∞—é—Ç —É–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–æ–µ –∏—Å—Å–ª–µ–¥–æ–≤–∞–Ω–∏–µ –ø–æ—á–µ–∫ (–£–ó–ò), –∫–æ—Ç–æ—Ä–æ–µ –ø–æ–∑–≤–æ–ª—è–µ—Ç –≤–∏–∑—É–∞–ª–∏–∑–∏—Ä–æ–≤–∞—Ç—å —Å—Ç—Ä—É–∫—Ç—É—Ä—É –ø–æ—á–µ—á–Ω–æ–π —Ç–∫–∞–Ω–∏ –∏ –≤—ã—è–≤–∏—Ç—å –≤–æ–∑–º–æ–∂–Ω—ã–µ –∏–∑–º–µ–Ω–µ–Ω–∏—è. –£–ª—å—Ç—Ä–∞–∑–≤—É–∫–æ–≤–∞—è –¥–æ–ø–ø–ª–µ—Ä–æ–≥—Ä–∞—Ñ–∏—è (–£–ó–î–ì) –ø–æ—á–µ—á–Ω—ã—Ö —Å–æ—Å—É–¥–æ–≤ –∏—Å–ø–æ–ª—å–∑—É–µ—Ç—Å—è –¥–ª—è –æ—Ü–µ–Ω–∫–∏ —Å–æ—Å—Ç–æ—è–Ω–∏—è –ø–æ—á–µ—á–Ω–æ–≥–æ –∫—Ä–æ–≤–æ—Ç–æ–∫–∞. –í —Å–ª—É—á–∞–µ –Ω–µ–æ–±—Ö–æ–¥–∏–º–æ—Å—Ç–∏ —É—Ç–æ—á–Ω–µ–Ω–∏—è –¥–∏–∞–≥–Ω–æ–∑–∞ –∏ –æ–ø—Ä–µ–¥–µ–ª–µ–Ω–∏—è —Å—Ç–µ–ø–µ–Ω–∏ –ø–æ–≤—Ä–µ–∂–¥–µ–Ω–∏—è –≥–ª–æ–º–µ—Ä—É–ª –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è –±–∏–æ–ø—Å–∏—è –ø–æ—á–∫–∏, –ø–æ–∑–≤–æ–ª—è—é—â–∞—è –≥–∏—Å—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–∏ –ø–æ–¥—Ç–≤–µ—Ä–¥–∏—Ç—å –¥–∏–∞–≥–Ω–æ–∑ –∏ –æ—Ü–µ–Ω–∏—Ç—å —Å—Ç–µ–ø–µ–Ω—å –∞–∫—Ç–∏–≤–Ω–æ—Å—Ç–∏ –ø–∞—Ç–æ–ª–æ–≥–∏—á–µ—Å–∫–æ–≥–æ –ø—Ä–æ—Ü–µ—Å—Å–∞.
–õ–µ—á–µ–Ω–∏–µ
–õ–µ—á–µ–Ω–∏–µ –≥–ª–æ–º–µ—Ä—É–ª–æ–Ω–µ—Ñ—Ä–∏—Ç–∞ —Ç—Ä–µ–±—É–µ—Ç –∫–æ–º–ø–ª–µ–∫—Å–Ω–æ–≥–æ –ø–æ–¥—Ö–æ–¥–∞ –∏ –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è –≤ —É—Å–ª–æ–≤–∏—è—Ö —Å—Ç–∞—Ü–∏–æ–Ω–∞—Ä–∞. –í –ø–µ—Ä–≤—É—é –æ—á–µ—Ä–µ–¥—å –Ω–∞–∑–Ω–∞—á–∞–µ—Ç—Å—è –¥–∏–µ—Ç–∞ ‚Ññ7, –ø—Ä–µ–¥—É—Å–º–∞—Ç—Ä–∏–≤–∞—é—â–∞—è –æ–≥—Ä–∞–Ω–∏—á–µ–Ω–∏–µ –ø–æ—Ç—Ä–µ–±–ª–µ–Ω–∏—è –±–µ–ª–∫–∞, –Ω–∞—Ç—Ä–∏—è –∏ –∂–∏–¥–∫–æ—Å—Ç–∏. –ü–æ—Å—Ç–µ–ª—å–Ω—ã–π —Ä–µ–∂–∏–º —Ä–µ–∫–æ–º–µ–Ω–¥—É–µ—Ç—Å—è –¥–ª—è —Å–Ω–∏–∂–µ–Ω–∏—è –Ω–∞–≥—Ä—É–∑–∫–∏ –Ω–∞ –ø–æ—á–∫–∏ –∏ —É—Å–∫–æ—Ä–µ–Ω–∏—è –ø—Ä–æ—Ü–µ—Å—Å–∞ –≤—ã–∑–¥–æ—Ä–æ–≤–ª–µ–Ω–∏—è.
–ê–Ω—Ç–∏–±–∞–∫—Ç–µ—Ä–∏–∞–ª—å–Ω–∞—è —Ç–µ—Ä–∞–ø–∏—è –Ω–∞–∑–Ω–∞—á–∞–µ—Ç—Å—è –ø—Ä–∏ –Ω–∞–ª–∏—á–∏–∏ –∏–Ω—Ñ–µ–∫—Ü–∏–æ–Ω–Ω–æ–≥–æ –∫–æ–º–ø–æ–Ω–µ–Ω—Ç–∞ –∑–∞–±–æ–ª–µ–≤–∞–Ω–∏—è. –ö–æ—Ä—Ä–µ–∫—Ü–∏—è –∏–º–º—É–Ω–Ω–æ–π —Å–∏—Å—Ç–µ–º—ã –ø—Ä–æ–≤–æ–¥–∏—Ç—Å—è —Å –∏—Å–ø–æ–ª—å–∑–æ–≤–∞–Ω–∏–µ–º –∏–º–º—É–Ω–æ—Å—É–ø—Ä–µ—Å—Å–∏–≤–Ω—ã—Ö –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤, —Ç–∞–∫–∏—Ö –∫–∞–∫ –≥–ª—é–∫–æ–∫–æ—Ä—Ç–∏–∫–æ—Å—Ç–µ—Ä–æ–∏–¥—ã –∏ —Ü–∏—Ç–æ—Å—Ç–∞—Ç–∏–∫–∏. –ü—Ä–æ—Ç–∏–≤–æ–≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω—ã–µ —Å—Ä–µ–¥—Å—Ç–≤–∞ –ø—Ä–∏–º–µ–Ω—è—é—Ç—Å—è –¥–ª—è —É–º–µ–Ω—å—à–µ–Ω–∏—è –≤–æ—Å–ø–∞–ª–∏—Ç–µ–ª—å–Ω–æ–π —Ä–µ–∞–∫—Ü–∏–∏ –∏ –∫—É–ø–∏—Ä–æ–≤–∞–Ω–∏—è –±–æ–ª–µ–≤–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞. –°–∏–º–ø—Ç–æ–º–∞—Ç–∏—á–µ—Å–∫–∞—è —Ç–µ—Ä–∞–ø–∏—è –≤–∫–ª—é—á–∞–µ—Ç –Ω–∞–∑–Ω–∞—á–µ–Ω–∏–µ –≥–∏–ø–æ—Ç–µ–Ω–∑–∏–≤–Ω—ã—Ö –ø—Ä–µ–ø–∞—Ä–∞—Ç–æ–≤ –ø—Ä–∏ –Ω–∞–ª–∏—á–∏–∏ –≥–∏–ø–µ—Ä—Ç–µ–Ω–∑–∏–≤–Ω–æ–≥–æ —Å–∏–Ω–¥—Ä–æ–º–∞, –∞ —Ç–∞–∫–∂–µ —Å—Ä–µ–¥—Å—Ç–≤ –¥–ª—è –∫–æ—Ä—Ä–µ–∫—Ü–∏–∏ –≤–æ–¥–Ω–æ-—ç–ª–µ–∫—Ç—Ä–æ–ª–∏—Ç–Ω–æ–≥–æ –±–∞–ª–∞–Ω—Å–∞.
–ü–æ–∫–∞–∑–∞—Ç—å –±–æ–ª—å—à–µ
–ü—Ä–∏ —Ñ–∏–Ω–∞–Ω—Å–æ–≤–æ–π –ø–æ–¥–¥–µ—Ä–∂–∫–µ
Memes Admin
4 –º—Å. –Ω–∞–∑–∞–¥